Кишечные инфекции
Кишечные инфекции довольно часты у детей грудного возраста. Даже самым аккуратным и чистоплотным родителям не всегда удается избежать развития у малыша кишечной инфекции. Дело в том, что защитные функции кишечника (кислотность желудочного сока, местные иммунные факторы) у грудных детей еще не сформированы окончательно, и часть возбудителей, не опасных для взрослых, может вызвать серьезные нарушения у грудного ребенка.
Как правило, инфекция начинается внезапно — с болей в животе (ребенок плачет, сучит ножками) и поноса (иногда с включениями слизи, зелени, крови и других примесей). Кишечные инфекции могут сопровождаться подъемом температуры, однако это происходит не всегда. При появлении каких-либо из описанных симптомов обязательно вызовите врача, а до его прихода постарайтесь облегчить состояние ребенка следующими мероприятиями:
С жидким стулом ребенок теряет много воды и солей, и у него может развиться обезвоживание. Чтобы этого не произошло, малыша надо поить одним из солевых растворов — например оралитом, регидроном. Препарат энтеродез, помимо солей, содержит еще и активированный уголь, адсорбирующий токсины из кишечника. Один из этих препаратов следует постоянно держать в домашней аптечке
Очень важно полностью возместить ребенку тот объем жидкости который он теряет со стулом и рвотой (желательно этот объем измерить). Если малыш не пьет из бутылочки, жидкость можно давать из ложечки или даже из пипетки — маленькие порции жидкости не так сильно провоцируют рвоту, как большие
Обычной кипяченой водой поить ребенка нежелательно, поскольку с кишечным содержимым теряется много солей — если давать жидкость без солей, этот дефицит будет усугубляться.
Помимо растворов для восполнения жидкости, ребенку можно дать адсорбенты (смекту, полифепан, энтеросгель) — препараты, поглощающие, подобно губке, токсины, содержащиеся в кишечнике. Но имейте в виду, что, поглощая токсины, эти препараты не уничтожают патогенные бактерии. В больших количествах они могут привести к запору.
Кормить ли ребенка в разгар кишечной инфекции? Да, кормить. Но объем питания за сутки следует снизить на 1/3-2/3 по сравнению с нормальным (в зависимости от того, какое максимальное количество пищи не приводит к рвоте). Если ребенок находится на грудном вскармливании, то продолжайте кормить его грудным молоком, искусственникам же в таких ситуациях лучше давать кисломолочные смеси. Кормите почаще, но мелкими порциями. В каждое кормление можно добавить 1/4 таблетки ферментного препарата Мезим-Форте. Вот, пожалуй, все меры, которые можно принять до прихода врача.
Ни в коем случае не давайте грудному ребенку антибиотики без назначения врача: некоторые из антибиотиков, часто используемые при кишечных инфекциях у взрослых, противопоказаны новорожденным (например левомицетин)
Большую осторожность следует соблюдать при использовании в грудном возрасте таких препаратов, как Имодиум и другие симптоматические средства, — непременно посоветуйтесь с врачом
Как защитить ребенка от кишечных инфекций?
В первую очередь следует обратить внимание на посуду из которой вы кормите ребенка. Она должна быть сухой
Некоторые мамы подолгу кипятят бутылочки, но затем оставляют в них часть влаги. Влага способствует размножению бактерий.
Во-вторых, не следует часто переливать питание из одной посуды в другую — чем реже вы это делаете, тем лучше. Именно поэтому к современным молокоотсосам сразу пристыковывается бутылочка для кормления.
Наконец, не стоит облизывать пустышки, ложки и другую детскую посуду. Микробы, содержащиеся в полости вашего рта, не всегда безопасны для ребенка (например, бактерия хеликобактер, вызывающая язвенную болезнь или микробы, вызывающие кариес). Болезнетворные бактерии передаются главным образом от человека к человеку, поэтому упавшую на пол пустышку лучше просто ополоснуть водой (на самый худой конец даже не мыть вообще), чем облизать.
Как помочь ребенку?
Прежде чем думать, что лучше сделать и как помочь ребенку, специалисты рекомендуют понаблюдать за характером дефекации. Возможны 2 варианта:
- атонический — младенец кричит и тужится, начальная порция кала выходит с трудом и с болью, представляет собой оформленный кал как у взрослых, затем выделяются жидкие испражнения;
- спастический — кал выходит «овечьими» порциями, плотный, живот вздут, дефекация болезненна.
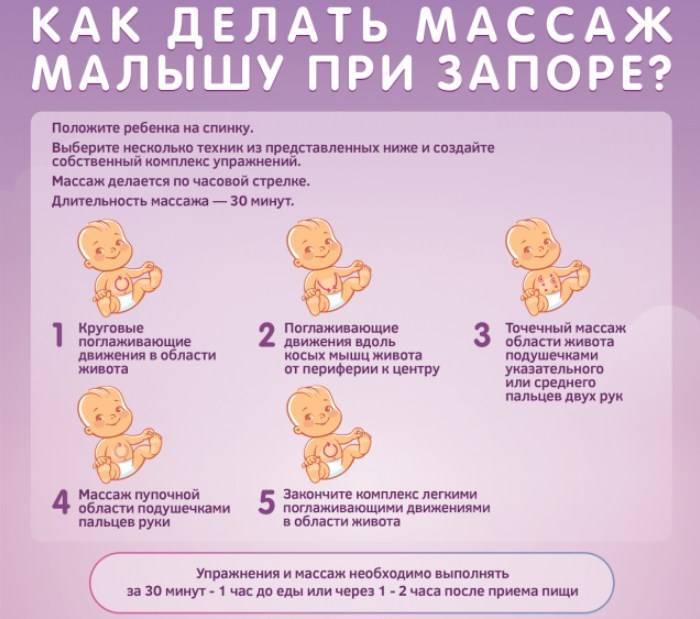
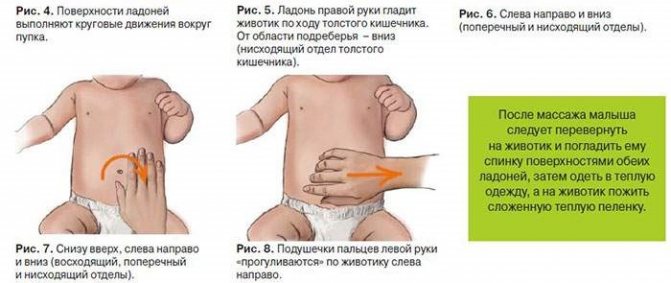
В первом случае необходимо стимулировать сократимость кишечника, во втором — снять спазм. Новорожденному при запоре помогает массаж живота. При атонии необходимо повысить тонус мышц. Для этого с малышом занимаются зарядкой: в положении на спине сгибают ножки в коленях и приводят их к груди, затем выпрямляют. Упражнения повторяют несколько раз в день при смене подгузника.
Развитию мышц живота способствует выкладывание на живот на 10 минут перед каждым кормлением. Избавиться от спазмов помогут поглаживающие массажные движения рукой по животу в сторону часовой стрелки. При этом можно делать легкие нажимы. Применяют укладывание на живот теплой пеленки, купание в ванне, прижимание и согревание животика малыша к телу мамы или папы.
Для стимуляции стула рекомендуются следующие меры:
- массаж двумя пальцами околопозвоночной зоны от поясницы до крестца;
- введение неглубоко в анальный проход ватной палочки, смазанной детским кремом и прокручивающие движения внутри;
- иногда помогает газоотводная трубка, сначала выходит газовая пробка, затем кал;
- бабушки эффективно использовали нарезанные из мыла палочки, нельзя использовать «Хозяйственное» из-за присутствия щелочей, лучше брать «Детское»;
- удобнее приобрести в аптеке ректальные свечи с глицерином, для ребенка достаточно 1/3 части, она легко входит в анус, затем нужно соединить и придержать ягодички, обычно стул появляется спустя 10–15 минут.
Как поставить клизму?
Для грудничкового возраста ребенка подойдет резиновая груша объемом 30 мл. Вода должна быть комнатной температуры (теплая всасывается и не выходит). Можно использовать отвар ромашки. Наконечник моют с мылом. Затем смазывают вазелином или детским кремом. Глубина введения в прямую кишку не должна превышать 1 см. Воду впрыскивают постепенно.
Современный вариант — Микролакс, готовая микроклизма с глицерином и водно-солевым раствором, результат появляется спустя 5–10 минут
Рекомендации по питанию
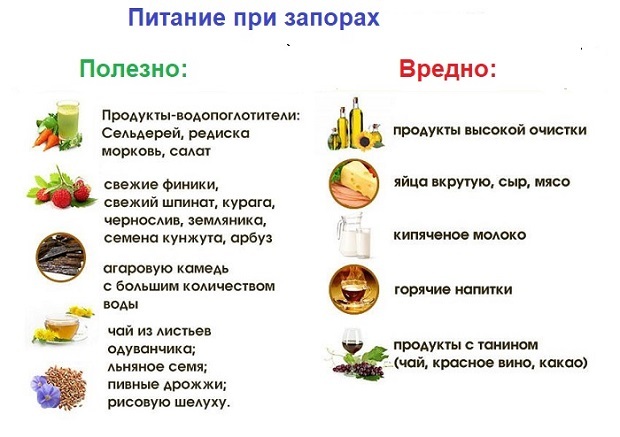
Соблюдение диеты кормящей матерью — один из главных подходов к лечению запора у грудничков. Рекомендуется есть овощи, фрукты, по несколько ягод кураги, инжира, чернослива. Из хлебобулочных изделий предпочтительны хлеб ржаной с отрубями. Следует выпивать не менее 2,5 л жидкости. Малышу в прикорм следует вводить пюре из яблок, тыквы, персиков, абрикосов. Для восстановления баланса кишечной флоры рекомендуются кисломолочные напитки с бифидобактериями или препараты-пробиотики.
Лечение слабительными препаратами
Медикаменты в лечении запоров у детей используются в крайних случаях, если не удается получить результат от массажа, диеты матери и коррекции питания малыша. Из слабительных средств для грудничков применяются препараты на основе лактулозы. Другие средства до года запрещены.
Дюфалак — наиболее удобный препарат в сиропе. Грудничкам дают 5 мл один раз в день утром, детям до 6 лет дозировка увеличивается до 10–15 мл. Иногда и на эту дозу возникает понос, вздутие живота. Его может принимать кормящая мать при задержке стула. В 6 месяцев педиатры разрешают другой препарат — Форлакс, его дают ребенку ежедневно в течение трех месяцев. Используется в начальной терапии органических запоров, при подготовке к операции.
Что делать, если у ребенка запор?
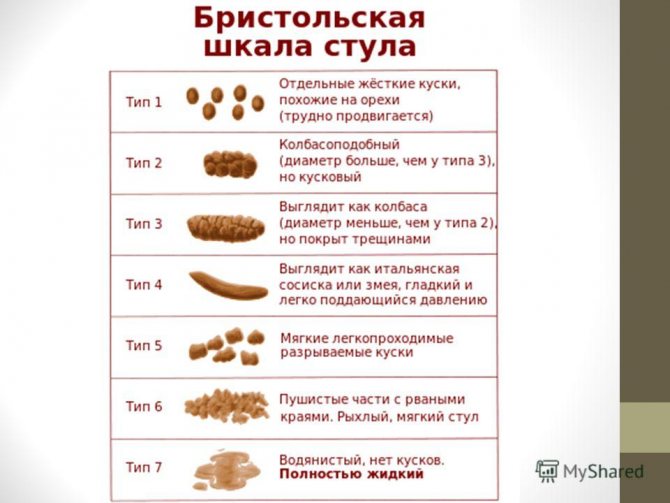
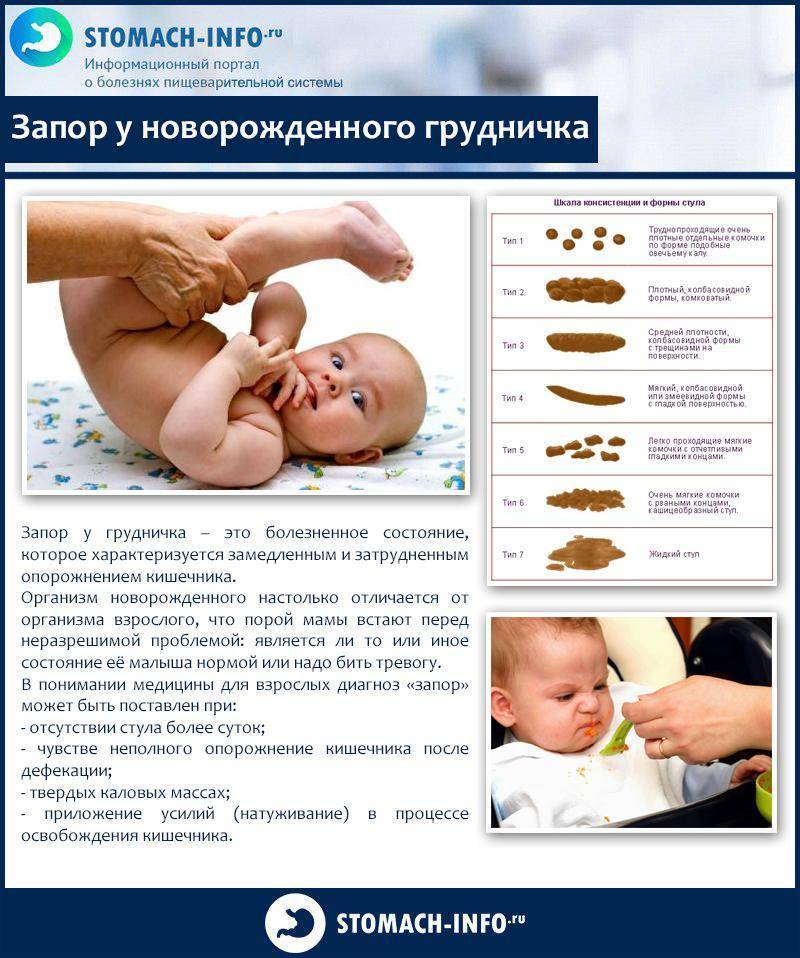
Когда ребенок ходит в туалет по большому довольно редко (не чаще 2-3 раз в неделю, но без крови в стуле и выраженных болей), а стул плотный (по Бристольской шкале 1-3 тип), то, прежде всего, нужно обратить внимание на его питание и уровень физической нагрузки. Добавьте в рацион больше свежих овощей и фруктов, злаков, кисломолочных продуктов, проанализируйте количество выпиваемой воды
Немаловажно обеспечить достаточную двигательную активность — это дополнительно стимулирует перильстатику. Если семья впервые столкнулась с проблемой, когда ребенок не ходил «по-большому» более трех дней или дефекация не эффективна (т.е
малыш находится в туалете более получаса, плачет от боли и говорит, что «не могу покакать»), то в качестве экстренной помощи можно использовать клизму или ректальные свечи. Стоит пояснить, что популярные сейчас микроклизмы имеют исключительно местный эффект, т.е. если в ампуле прямой кишки скопилось незначительное количество кала, и запор не более трех дней. Если же проблема более «глобальна», необходимо прибегнуть к очистительной. Страшного в этом ничего нет
Если семья впервые столкнулась с проблемой, когда ребенок не ходил «по-большому» более трех дней или дефекация не эффективна (т.е. малыш находится в туалете более получаса, плачет от боли и говорит, что «не могу покакать»), то в качестве экстренной помощи можно использовать клизму или ректальные свечи. Стоит пояснить, что популярные сейчас микроклизмы имеют исключительно местный эффект, т.е. если в ампуле прямой кишки скопилось незначительное количество кала, и запор не более трех дней. Если же проблема более «глобальна», необходимо прибегнуть к очистительной. Страшного в этом ничего нет.
Возьмите спринцовку объемом 300–400 мл. В зависимости от возраста объем вводимой жидкости будет разным — это необходимо уточнить у наблюдающего малыша педиатра, но примерно объем вычисляется по формуле: 1 кг массы тела = 20 мл жидкости. Жидкость должна быть теплой — примерно температуры тела, т.е. 37 °C или чуть ниже. Смажьте наконечник вазелином или детским кремом. Ребенка нужно уложить на левый бок и прижать его ноги к животику (предварительно успокоить его, если ему страшно)
Наконечник вводится в анальное отверстие осторожно вкручивающими движениями по направлению к пупку примерно на 4–5 см. Вливайте жидкость медленно, аккуратно, при этом сжимая ягодицы малыша
Скорее всего, ребенок скажет, что ему трудно сдерживать кал и он сейчас «обкакается». Так и должно быть, предупредите его об этом заранее. Вытащите наконечник из ануса, продолжайте сжимать ягодицы рукой. Не давайте ему садиться на горшок или унитаз приблизительно 5 минут — за это время каловые массы размягчаются. Говорите с ребенком в этом время, отвлекайте, можно включить мультфильм. Повторюсь, что это крайние меры. Не стоит часто прибегать к подобному очищению кишечника, поскольку это практически всегда страшно для ребенка. После клизм дети нередко начинают бояться даже жаропонижающих свечей! Если у малыша частые запоры — непременно обратитесь к врачу!
Повторяющиеся запоры у ребенка лечатся комплексно. Лечение включает в себя использование слабительных средств длительным курсом с последующим применением поддерживающих профилактических доз, а также поведенческую терапию, нацеленную на избавление от страха дефекаций и формирование режима опорожнения кишечника.
Причины запоров у детей
Причины отсутствия дефекации у детей делят 1, 3, 6 на две группы:
- Органические3 — возникшие на фоне какого-либо заболевания, патологии строения кишечника.
- Функциональные3, 5. Возникают из-за неправильной работы желудочно-кишечного тракта, вследствие причин, не связанных с проблемами пищеварительной системы.
Стенки кишечника периодически совершают волнообразные движения. Это называется перистальтика2, 3, и она необходима для продвижения переваренной пищи вниз и наружу. Если перистальтика замедляется, становится медленной и вялой, то есть тонус кишечной стенки снижается, то говорят об атоническом запоре3, 6. А если тонус становится настолько сильным, что возникает спазм и перистальтика останавливается, то подобное состояние называют спастическим3, 6.
Почему может возникнуть запор
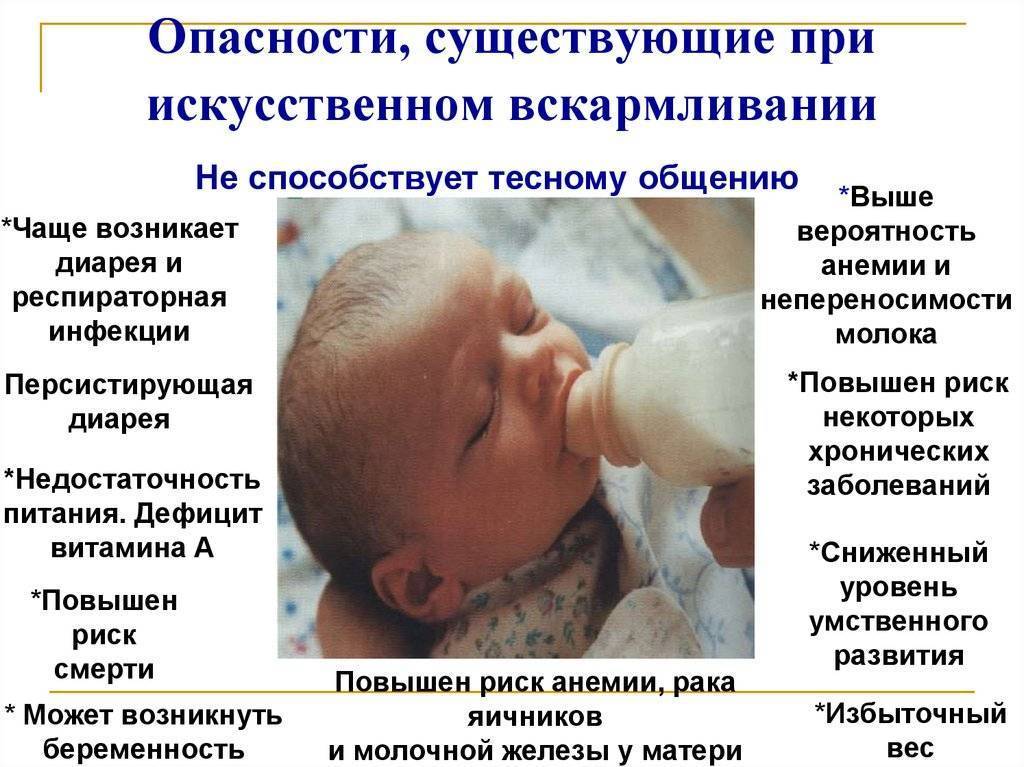
Запор не является самостоятельным заболеванием – обычно это лишь проявление какой-то патологии или неправильного питания. У детей 3 месяцев задержка стула может быть следствием аномалий развития кишечника, воспалительных процессов, приема лекарств. Если малыш находится на искусственном вскармливании, проблема может крыться в недостатке нужных веществ в смеси. Запоры у грудных детей в большинстве случаев связаны с неправильным питанием матери – она должна употреблять в пищу больше фруктов и других продуктов, обладающих слабительным действием, уменьшить кофе, чай, сладкое и мучное.
Заболевания и факторы риска
Запор у детей может быть вызван рядом заболеваний, прямо или косвенно влияющих на процесс пищеварения.
Болезнь Гиршпрунга
Это заболевание характеризуется врожденным дефектом нервных окончаний толстой кишки. Эти нервные окончания необходимы для регулировки сократительной функции кишечника, благодаря которой происходит транспорт каловых масс. Из-за отсутствия нервных окончаний стенки кишечника не сокращаются, вызывая тем самым застой и накопление содержимого.
Глютеновая болезнь
Глютеновая болезнь или целиакия – хроническое расстройство пищеварения и иммунитета, которое повреждает тонкую кишку. Болезнь возникает из-за употребления в пищу продуктов, содержащих глютен. Глютен – белок, содержащийся преимущественно в мучных изделиях, таких как макароны, печенье, хлеб.
Это заболевание возникает из-за генетических особенностей человека, которые ведут к неспособности кишечника усваивать глютен и нарушают процесс формирования каловых масс.
Расщепление позвоночника
Врожденный порок развития позвоночника, разновидность дефекта развития нервной трубки, часто сочетающийся с дефектами развития спинного мозга. Порок представляет собой неполное закрытие нервной трубки в не полностью сформированном спинном мозге, что ведет к параличу нижних конечностей, дисфункции кишечника и мочевого пузыря.
Гипотериоз
Гипотиреоз или недостаточная активность щитовидной железы. Щитовидная железа – орган вырабатывающий большое количество гормонов, контролирующих работу организма. Если железа не вырабатывает достаточное количество гормонов, у человека возникает ряд симптомов, к которым относится и запор.
Запор может быть вызван и другими заболеваниями, тем или иным способом влияющих на процесс пищеварения. К ним относятся различные опухоли, давящие на кишечник, травмы головного и спинного мозга, диабет.
Ряд лекарственных препаратов тоже может стать причиной нарушенного пищеварения:
- Противосудорожные препараты;
- Препараты, содержащие алюминий и кальций – антациды;
- Ряд обезболивающих препаратов;
- Некоторые антидепрессанты;
- Спазмолитики.
Причины возникновения запора у младенца
Прежде чем перечислять причины запора у грудничка, следует ознакомиться с особенностями строения и функционирования его пищеварительной системы. Это поможет лучше понять, почему возникает запор у младенца.
Первая особенность пищеварительной системы младенцев — это небольшие размеры желудка (в первый месяц жизни его объем составляет около 100 мл, а затем постепенно увеличивается) и его горизонтальное расположение. Пища у младенцев задерживается около 2,5-3 часов, а при искусственном вскармливании — немного дольше. Но основная особенность, способствующая развитию такой проблемы, как запор у младенца — это длинный кишечник и слабые мышцы живота.
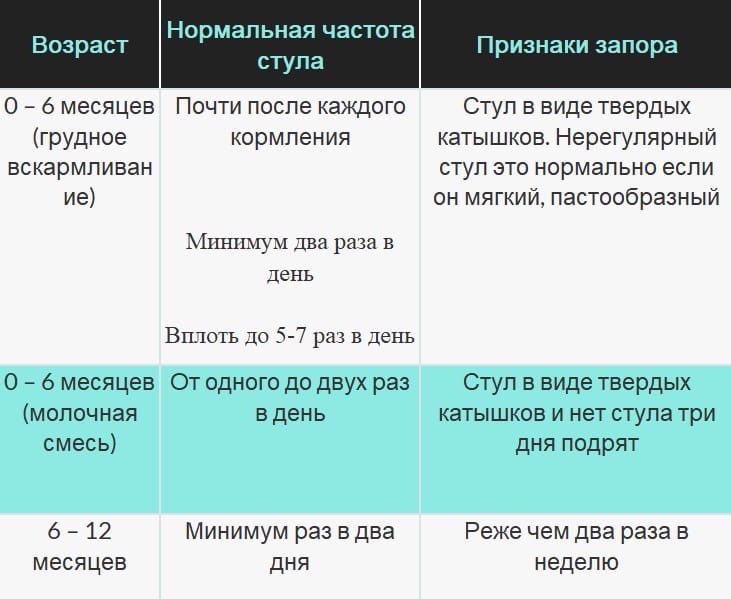
Так, в норме частота стула у младенцев первого года жизни может совпадать с частотой кормления (до 6 раз). С возрастом она уменьшается и к моменту введения прикорма составляет примерно 2 раза в день, а у детей на искусственном вскармливании — 1 раз в сутки. В норме у грудничков кал кашицеобразный.
Запором принято считать: если интервал между актами дефекации у младенца увеличивается, если опорожнения систематичны, но недостаточные, а сам кал не кашицеобразный характер, а плотный, фрагментированный.
О запоре у детей до 3 лет принято говорить, если число дефекация составляет менее 6 раз в неделю.
Наиболее частые причины запора у грудничка следующее:
- Генетическая склонность.
- Перинатальная энцефалопатия, например, в результате гипоксии, или травмы (ДЦП).
- Неправильный режим дня и питания кормящей матери.
- Нарушение вскармливания и питьевого режима.
- Врожденная патология и аномалии развития.
- Незрелость пищеварительной системы грудничка.
- Нарушение микробиоценоза кишечника.
- Употребление некоторых медикаментозных средств.
- Метаболические нарушения.
- Заболевания спинного мозга.
- Болезнь Гришпрунга и др.
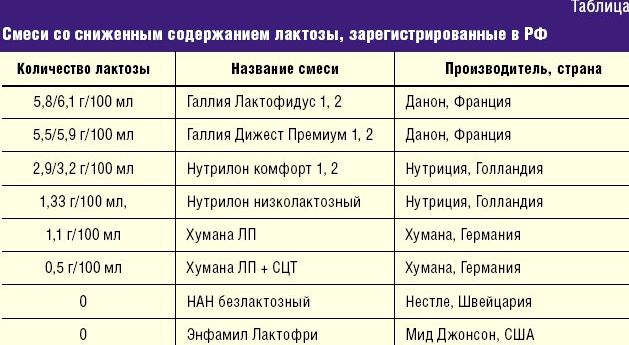
Лактазная недостаточность
Если у ребенка частый водянистый пенистый стул с кислым запахом, у него можно заподозрить непереносимость лактозы. Лактоза — это молочный сахар, составляющий около 99% всех углеводов любого молока, в том числе и женского. За расщепление лактозы отвечает специальный фермент — лактаза. Если по каким-то причинам активность этого фермента снижена (так называемая лактазная недостаточность), избыток непереваренной лактозы ведет к появлению поноса.
Самым простым и доступным исследованием при подозрении на непереносимость лактозы является определение количества углеводов в стуле.
Для правильного лечения необходим выяснить причину непереносимости, обязательно посоветовавшись с детским гастроэнтерологом и, возможно, аллергологом. Если ребенок получал грудное молоко, его не лишают этого полезного продукта. Как правило, рекомендуется сцедить около 1/4-1/3 объема одного кормления и в сцеженное молоко добавить препарат лактазу (фермент, расщепляющий лактозу). В начале кормления ребенку следует дать сцеженное молоко с лактазой, а затем докормить из груди. Дозировка фермента подбирается врачом индивидуально.
Если же ребенок находится на искусственном или смешанном вскармливании, то адаптированная молочная смесь либо заменяется низколактозной или безлактозной (о подборе лечебной смеси также лучше проконсультироваться с врачом), либо препарат лактазы добавляется в обычную молочную смесь и инкубируется некоторое время перед кормлением.
По мере взросления, у большинства детей активность фермента лактазы увеличивается, и симптомы непереносимости лактозы полностью исчезают.
Основные принципы диетического питания
Чтобы улучшить детское пищеварение и предотвратить задержку стула, нужно правильно откорректировать рацион. Основное правило лечебной диеты при запорах у детей заключается в увеличении доли продуктов, богатых пищевыми волокнами (клетчаткой). Она не только стимулирует кишечную перистальтику, но и является питательной средой для роста полезной микрофлоры7.
Ниже представлены главные принципы диетического рациона:
- есть часто, но небольшими порциями. У малыша должно быть 3 основных приёма пищи (завтрак, обед, ужин) и между ними 2 перекуса (2-й завтрак, полдник);
- детям старше 2 лет последний приём пищи делать не позже, чем за 2 часа до отхода ко сну;
- обязателен достаточно калорийный завтрак, который способствует рефлекторному опорожнению кишечника в первой половине дня;
- во время перекусов необходимо давать свежие фрукты и ягоды;
- ежедневно в меню полезно включать овощи, кисломолочные блюда, каши.
Причины запоров у детей
В начале развития данного заболевания ребёнок может произвольно задерживать стул, если кал плотный и трудно выходит или есть отвлекающие факторы (игра, прогулка, интересные занятия). Ампула прямой кишки заполняется каловым содержимым. Вода из него всасывается, стул становится плотным, а чрезмерное перерастяжение нижних отделов кишечника снижает позывы на опорожнение и содействует возникновению каломазания³.
Такому состоянию способствуют:
- неправильное питание. У грудничков — раннее введение прикорма, большая доля твёрдой пищи и густых каш, еда на основе цельного коровьего молока, отказ от грудного вскармливания. В более старших возрастных группах — недостаток клетчатки в рационе, снижение потребления жидкости;
- психогенные факторы. У детишек до 24 месяцев причиной патологии часто становится неправильное формирование туалетных навыков, когда родители насильно приучают ребёнка к горшку и каждый акт дефекации сопряжён со стрессом. Задержкой стула может сопровождаться начало посещения организованных детских коллективов (детского сада, школы)4;
- уменьшение количества полезной кишечной микрофлоры и размножение патогенной. В норме микроорганизмы способны стимулировать перистальтику за счёт выработки молочной кислоты;
- повышение температуры тела;
- воспалительные заболевания прямой кишки и анальная трещина;
- наследственные болезни ЖКТ (болезнь Гиршпрунга, долихосигма);
- гельминтозы.