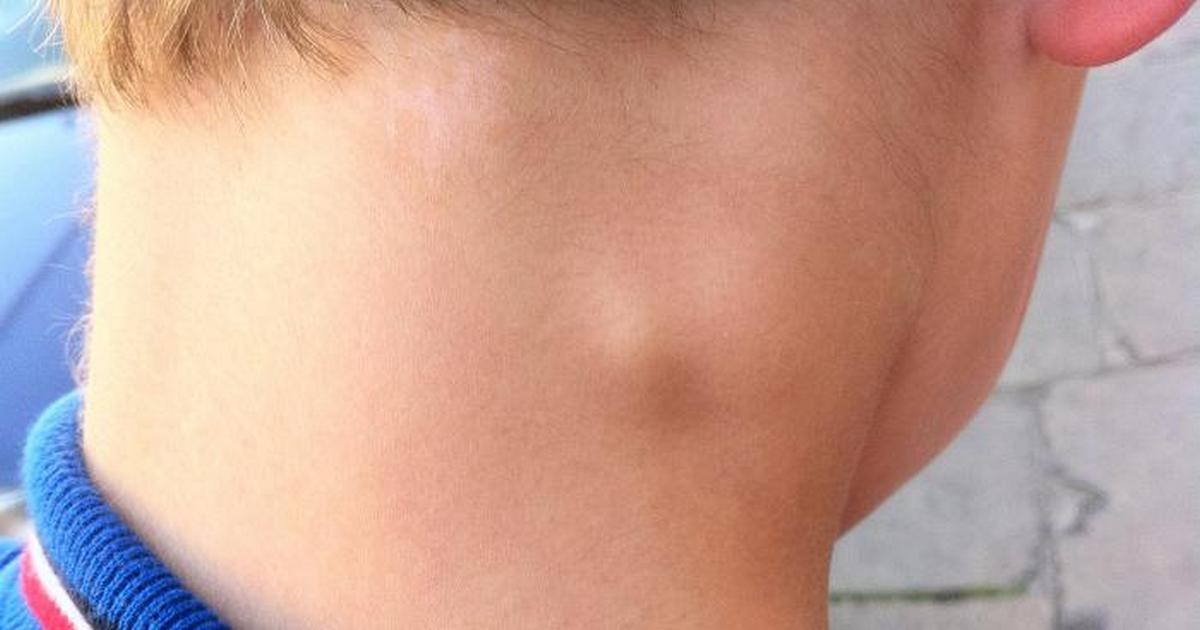
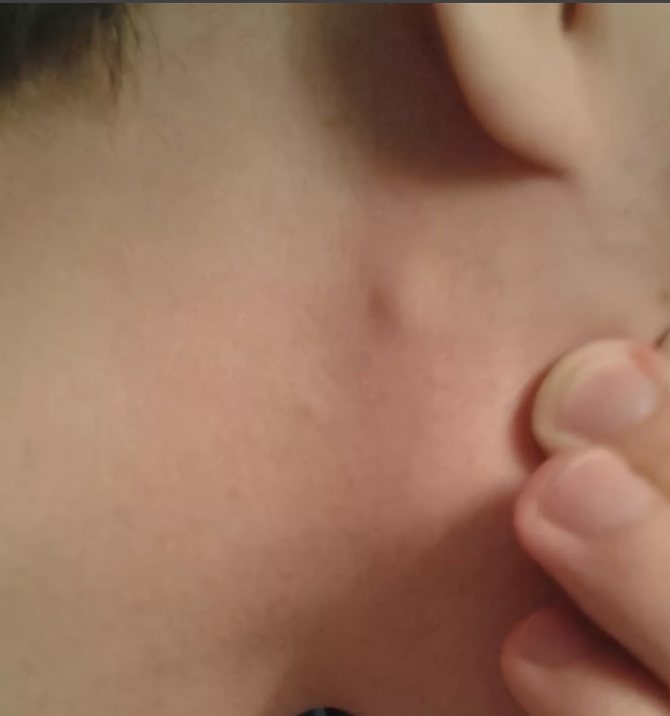
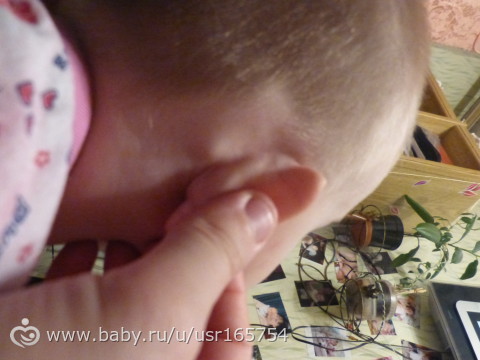
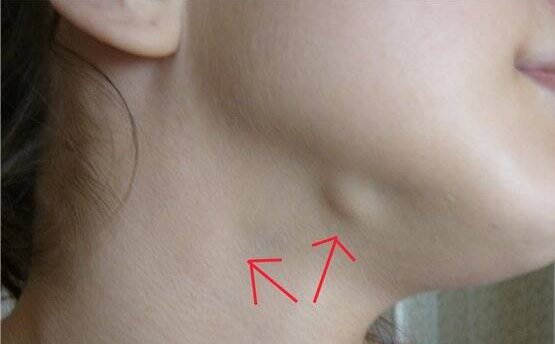
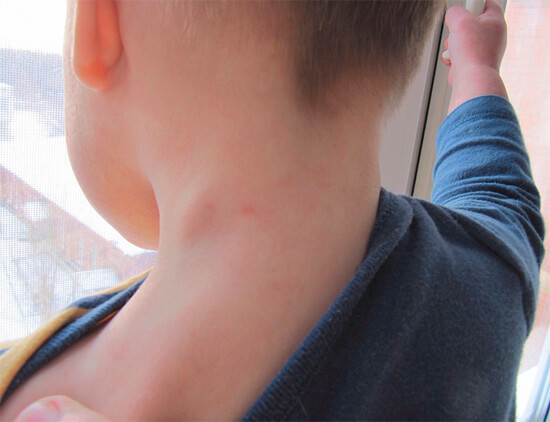
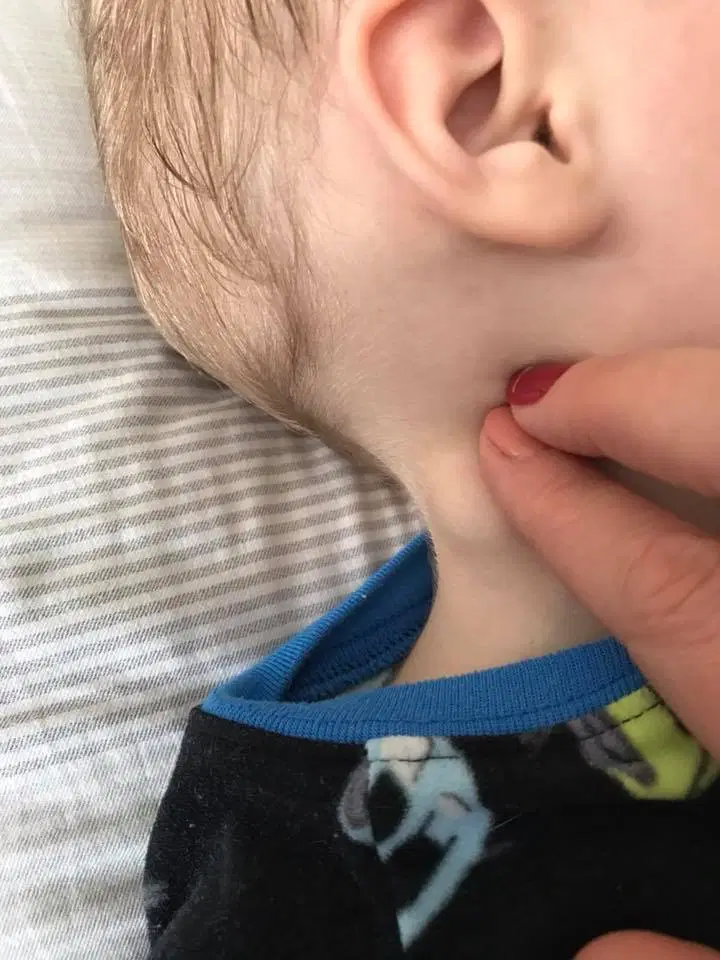
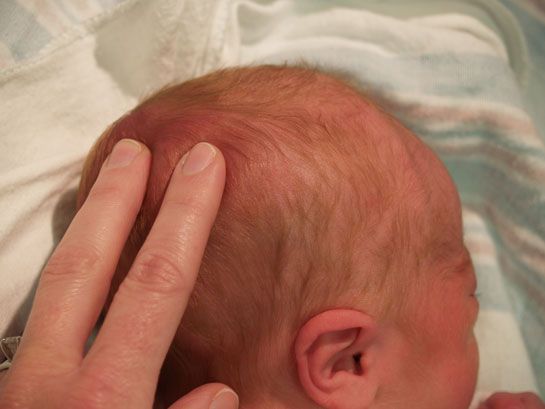
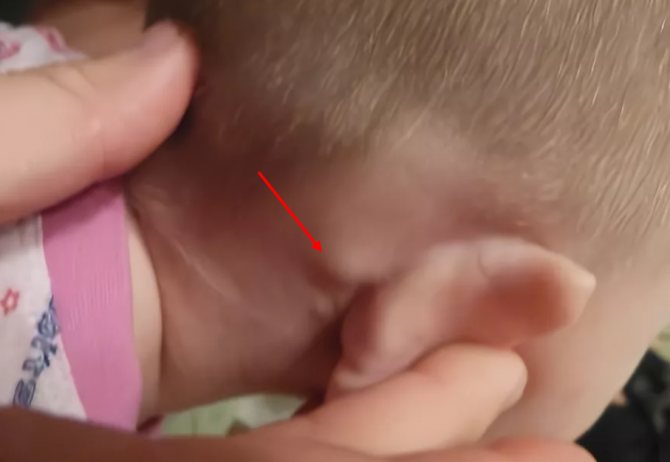
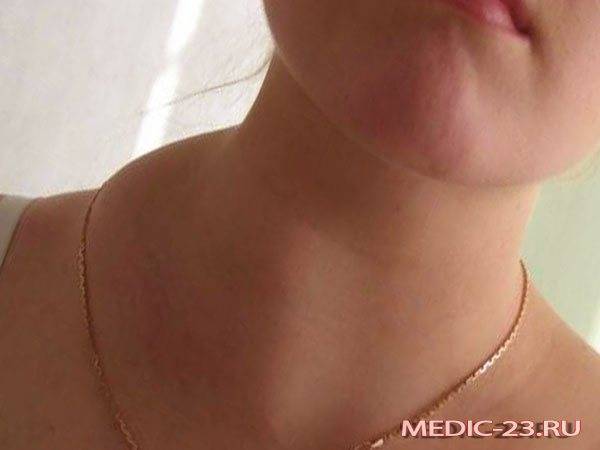
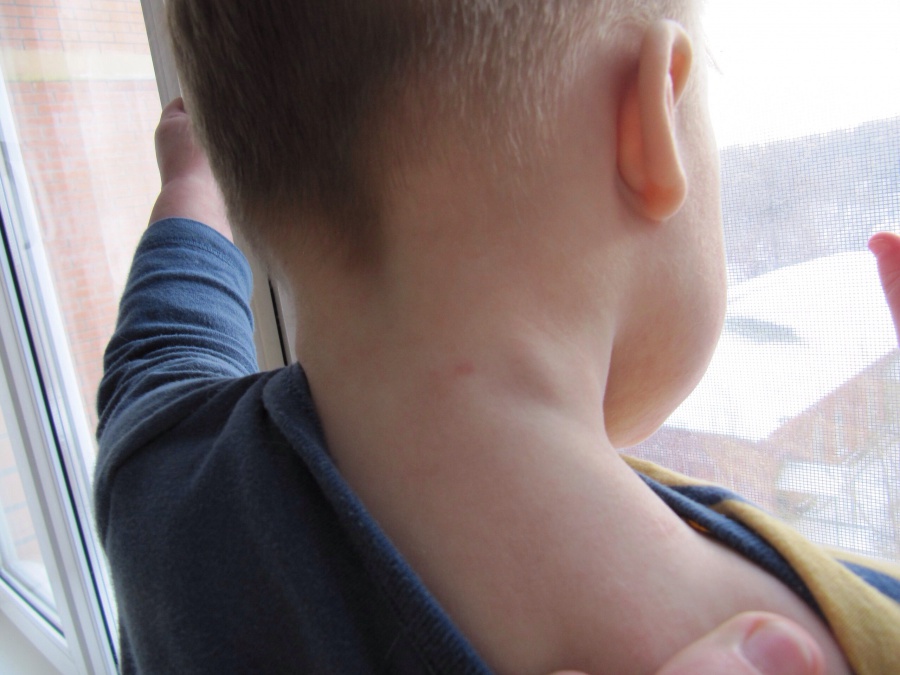
Причины развития боковой кисты шеи
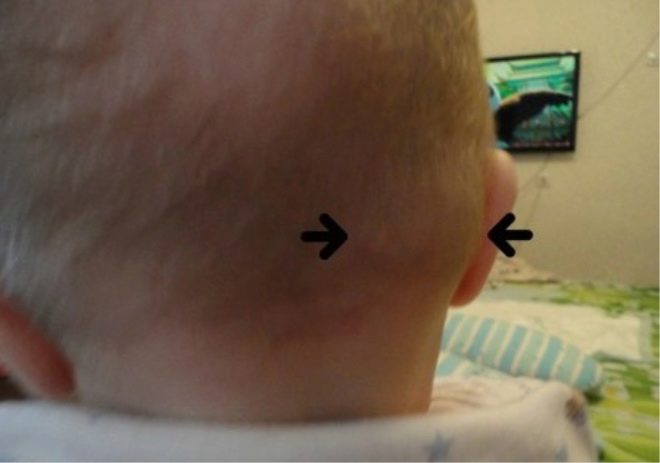
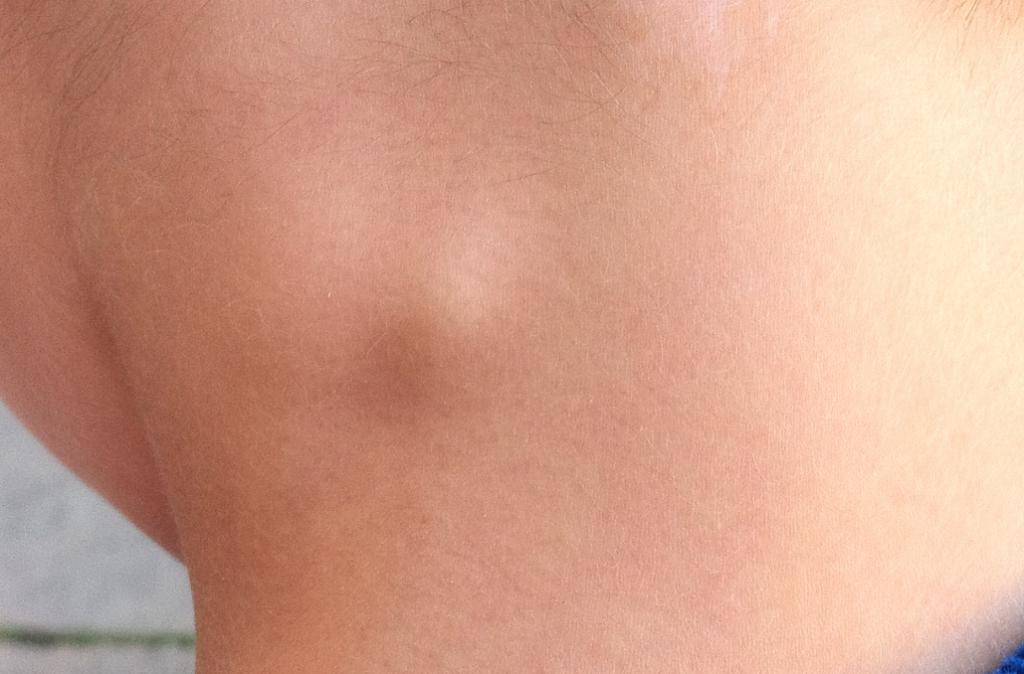
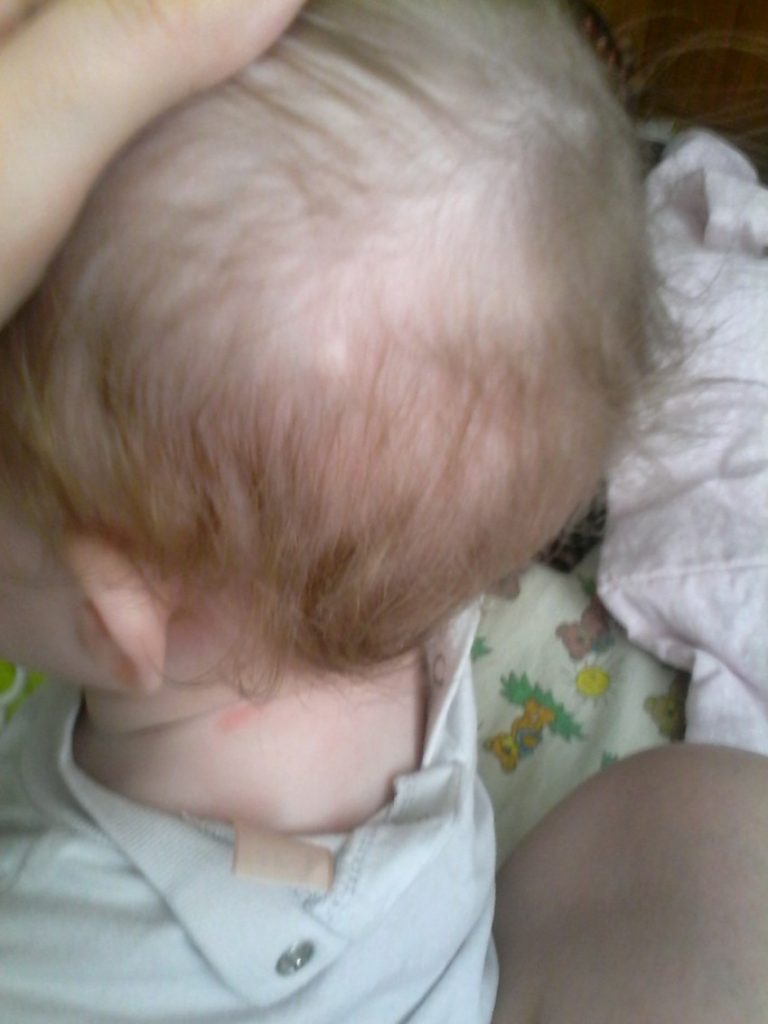
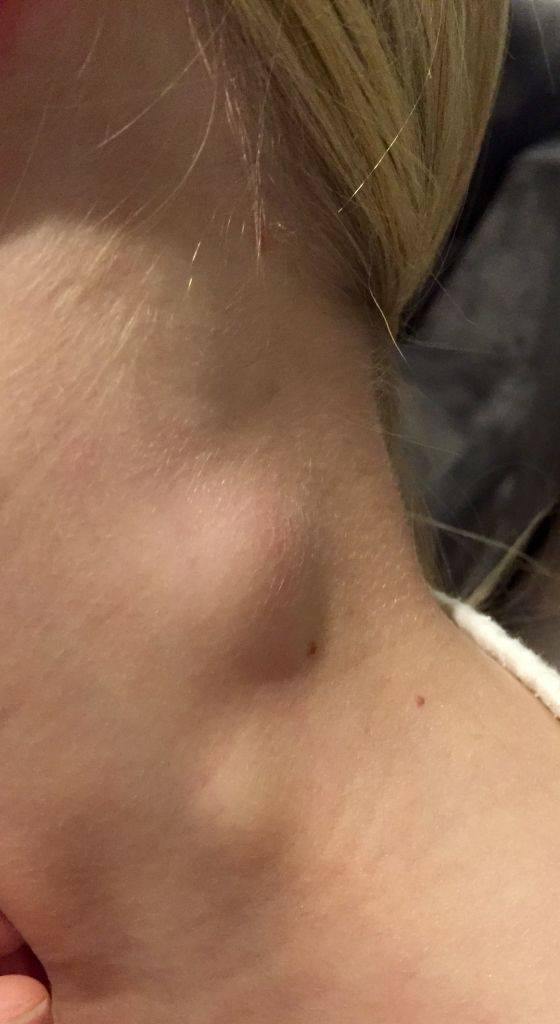
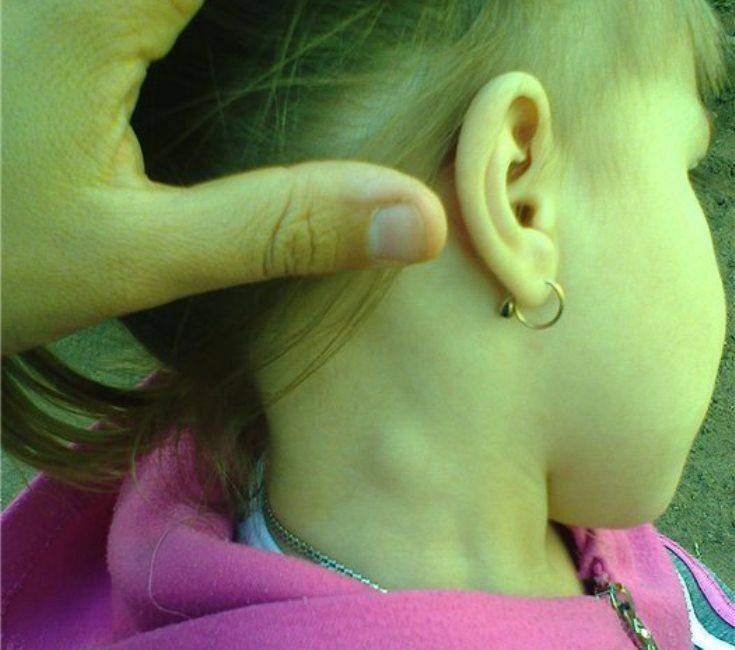
 Боковая киста шеи или бранхиогенная опухоль (название заболевания произошло от греческого слова «kystis»- пузырь) относится к врожденным доброкачественным опухолевым образованиям, которая является следствием патологического эмбрионального развития плода. Многолетние исследования указывают на прямую связь с аномальным внутриутробным развитием плода на начальном сроке беременности.
Боковая киста шеи или бранхиогенная опухоль (название заболевания произошло от греческого слова «kystis»- пузырь) относится к врожденным доброкачественным опухолевым образованиям, которая является следствием патологического эмбрионального развития плода. Многолетние исследования указывают на прямую связь с аномальным внутриутробным развитием плода на начальном сроке беременности.
Уже начиная с четвертой недели беременности происходит формирование у зародыша жаберного аппарата, состоящего из 5-и пар полостей или «жаберных карманов», жаберных щелей и соединяющих их дуг, участвующих в развитии и формировании структур головы и шеи ребенка. При нормальном анатомическом развитии плода жаберные карманы постепенно зарастают, но в некоторых случаях, они сохраняются и образуют различные виды кист (боковая, срединная).
Почему возникают шишки от уколов на ягодицах?
К образованию припухлостей после инъекций может привести несколько факторов.
- Техника введения инъекции. Слышали, что после уколов медсестры с «легкой» рукой «шишки» не появляются? В этом есть доля правды. «Некорректное место внутримышечной инъекции, слишком быстрое введение лекарственного препарата или попадание иглы в нерв или сосуд могут вызвать появление „шишек“ после инъекций», — говорит специалист. «Также уплотнения могут появляться как реакция на одномоментное введение большого объема препарата, частые инъекции в одно и то же место», — дополняет Булат Юнусов, врач-хирург GMS Clinic.
- Аллергическая реакция. «Она может развиться из-за гиперреакции иммунного ответа на лекарственное вещество», — добавляет врач. Либо — на смесь лекарств.
- «Многие пациенты, делая инъекции самостоятельно, грешат тем, что в одном шприце смешивают несколько разных препаратов, что категорически запрещено. Это может вызвать необратимые осложнения и серьезные аллергические реакции», — говорит врач.
- Консистенция лекарственного препарата. «Чаще всего вызывают припухлости и отеки масляные растворы, — говорит Булат Юнусов. — Это те лекарственные средства, введение которых осуществляется только внутримышечно. Подобные инъекции отличаются более длительным временем рассасывания, а, следовательно, повышенными рисками осложнений».
- Некорректно подобранная игла. «Слишком длинная или слишком короткая игла приводит к тому, что лекарство попадает либо в очень глубокие мышечные слои, либо в подкожно-жировую клетчатку, то есть не доходит до мышечного слоя», — замечает доктор.
- Чрезмерное напряжение мышцы во время укола. Внутримышечные инъекции необходимо выполнять при расслабленной мышце и желательно в положении лежа на животе.
- Масса тела пациента. «Телосложение и вес также являются факторами, которые необходимо учитывать при введении инъекций, — добавляет Булат Юнусов. — У тучных пациентов много подкожно-жировой клетчатки. Если в нее попадет лекарственный препарат, это неизбежно приведет к образованию воспалительных изменений (инфильтраты, абсцессы)».
Чтобы шишки от уколов не появлялись, эксперты советуют делать инъекции, соблюдая определенные правила
«Важно использовать иглы подходящей длины и диаметра, выбор зависит от возраста пациента, места введения, объема жидкости, количества мышечной и жировой ткани и вязкости раствора, — говорит Булат Юнусов. — Нужно строго соблюдать правила асептики и антисептики
Выполнять инъекции предпочтительно лежа на кушетке или кровати».
Злокачественные новообразования кожи
Самые опасные виды новообразований на коже – злокачественные. От доброкачественных они отличаются тем, что быстро растут, проникают в окружающие ткани и дают метастазы в отдаленные от очага области. Организм не контролирует деление клеток в таких опухолях, а сами они теряют способность выполнять свои первоначальные функции.
Признаки перерождения доброкачественной опухоли в один из видов злокачественных новообразований на коже:
- быстрое или резкое увеличение опухоли в размерах;
- появление язв, кровоточивость;
- распространение на соседние ткани;
- изменение цвета или степени насыщенности пигментации.
Основные виды злокачественных опухолей кожи:
- Меланома – наиболее распространенный вид. Чаще всего возникает из родинок из-за травмирования или избыточного воздействия ультрафиолета.
- Базалиома – плоскоклеточный рак кожи из атипичных клеток базального слоя эпидермиса. Внешне выглядит как белый узелок с сухой коркой на поверхности. По мере прогрессирование увеличивается в ширину и превращается в глубокую язву.
- Саркома Капоши. Представляет собой множественные опухоли пурпурного, фиолетового и лилового цвета. Они объединяются и превращаются в язвы.
- Липосаркома – злокачественная опухоль жировой ткани, возникающая на фоне липом и атером.
- Фибросаркома – новообразование из соединительной ткани, чаще всего нижних конечностей. Имеет темный сине-коричневый цвет, может заметно выступать над кожей.
Специалисты рекомендуют удалять как доброкачественные, так и злокачественные новообразования. Это оптимальный метод лечения, если к нему нет противопоказаний. В случае с доброкачественными новообразованиями и предраковыми состояниями при своевременном лечении прогноз благоприятный.
При злокачественных опухолях требуется больше усилий, и прогноз может быть не столь благоприятным, особенно если уже наблюдается метастазирование
Поэтому при подозрении на злокачественные процессы важно как можно раньше обратиться к врачу.. 5 апреля 2020
5 апреля 2020
Диагностика варикоза у детей
Всё вышеизложенное говорит о том, что выявлять варикозную трансформацию клапанов подкожных вен необходимо уже в детском возрасте. Ультразвуковое дуплексное сканирование вен позволяет определить предварикозное состояние и своевременно начать лечение.
с большим опытом работы хорошо знают, что чем раньше заболевание начало проявляться, тем быстрее оно будет развиваться. Диагностика варикозного заболевания вен у детей на первых этапах его развития позволяет не только предоставить рекомендации по его общей профилактике, но и провести процедуры, останавливающие прогрессирование болезни.
Наши врачи
Дроздов Сергей Александрович
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук
Стаж 47 лет
Записаться на прием
Малахов Юрий Станиславович
Врач — сердечно-сосудистый хирург, флеболог, Заслуженный врач РФ, доктор медицинских наук, врач высшей категории
Стаж 36 лет
Записаться на прием
Современное лечение варикоза у детей
Современные технологии лечения варикоза отличаются высокой эффективностью и безопасностью, что позволяет с успехом использовать их для лечения больных возрастом до 18-ти лет.
Очень важно начать малоинвазивное лечение своевременно, поскольку оно позволит остановить развитие заболевания и предотвратить образование крупных варикозных узлов и гроздевидных венозных сплетений, равно как и варикозного дерматита и трофических язв. Некоторое время назад раннее лечение варикоза было затруднено из-за травматичности операции и целого ряда побочных эффектов в виде появления грубых рубцов и парестезии
Все эти негативные последствия перевешивали положительный эффект от удаления несостоятельных вен. Из-за отсутствия ультразвукового оборудования, позволявшего проводить полноценное предоперационное обследование, нередко случались и ошибки диагностики. Немаловажным фактором, который приводил к откладыванию радикального лечения, была необходимость госпитализации наряду с длительным периодом восстановления
Некоторое время назад раннее лечение варикоза было затруднено из-за травматичности операции и целого ряда побочных эффектов в виде появления грубых рубцов и парестезии. Все эти негативные последствия перевешивали положительный эффект от удаления несостоятельных вен. Из-за отсутствия ультразвукового оборудования, позволявшего проводить полноценное предоперационное обследование, нередко случались и ошибки диагностики. Немаловажным фактором, который приводил к откладыванию радикального лечения, была необходимость госпитализации наряду с длительным периодом восстановления.
На сегодняшний день существует целый ряд малоинвазивных технологий, которые позволяют проводить лечение амбулаторно, не прибегая к хирургическому вмешательству. Наличие современного ультразвукового оборудования позволяет выявлять источник переполнения подкожных вен уже в раннем возрасте. При применении эндоваскулярных технологий лечения усиленное образование новых сосудов исключено. Такой подход позволяет свести к минимуму возможность рецидива не только в ближайшее время, но и в отдалённой перспективе.
Наши услуги в флебологии
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 3 000 |
| Прием врача-сердечно-сосудистого хирурга (флеболога), д.м.н. Малахова Ю.С. с ультразвуковым исследованием (первичный) | 4 500 |
| Дуплексное сканирование вен обеих нижних конечностей | 6 000 |
| Дуплексное сканирование вен одной нижней конечности | 3 500 |
- Ретикулярный варикоз
- Варикозная болезнь
Какие образования скрывают опасность?
Срочного врачебного вмешательства требуют следующие виды новообразований:
- Атерома – схожа с липомой, но в отличие от нее она часто инфицируется и краснеет, также может увеличиваться в размерах. Именно этот момент представляет опасность для здоровья, так как существует опасность образования свища и вытекания гноя в близлежащие ткани.
- Срединная киста – врожденное доброкачественное округлое образование, расположенное на фронтальной части шеи. До определенного момента оно может не беспокоить ребенка, но в 60% случаев воспаляется с образованием свища, доставляя боль и дискомфорт при глотании. Кроме того, киста склонна к перерождению в рак.
- Нейрогенные опухоли – образуются на окончаниях нервных стволов и представляют собой широкий спектр новообразований. Они могут быть безопасны, но встречаются и злокачественные образования. Оставлять их без внимания врача ни в коем случае нельзя.
- Лимфогранулематоз (лимфома Ходжкина) – рак лимфатических узлов. Первый симптом данного онкологического заболевания выражается в увеличении лимфатических узлов, при этом они не болят и медленно увеличиваются.
Отоларинголог делает выводы о безопасности образований только после проведения комплексного обследования. Самостоятельно сделать это невозможно.
Диагностика гигромы
Для постановки точного диагноза необходимо посетить врача — ортопеда, хирурга или ревматолога. Диагностика гигромы требует всестороннего изучения клинической картины с учетом локализации, внешних признаков, а также, если потребуется, результатов лабораторных или аппаратных исследований. Обычно обследование пациента начинается с пальпации новообразования, осмотра и опроса больного, а также проверки подвижности сустава. В некоторых случаях этого оказывается достаточно, а иногда требуется дополнительное изучение шишки, чтобы исключить липому, фиброму, атерому или травматическую кисту. Если гигрома находится в области ладони, следует исключить опухолевые образования в кости или хрящевой ткани
Чтобы исключить злокачественное происхождение образования, врач может назначить пункцию (забор жидкости) из кисты для гистологического и/или цитологического исследования, которая проводится при помощи шприца.
В случае нетипичного расположения шишки для постановки диагноза проводится рентгенологическое исследование или УЗИ. Ультразвуковое исследование кисты помогает определить плотность ее содержимого, наличии поблизости от нее вен и других сосудов, которые она может пережимать, а также однородность шишки или наличие нескольких узелков. В некоторых случаях пациенту может быть рекомендовано МРТ (для определения структуры стенок, наличия в гигроме сосудов, и консистенции и составе наполнения кисты).

Важно провести диагностику гигромы на ранних стадиях
Клинический случай в отделении гортани ФГБУ НМИЦО ФМБА России
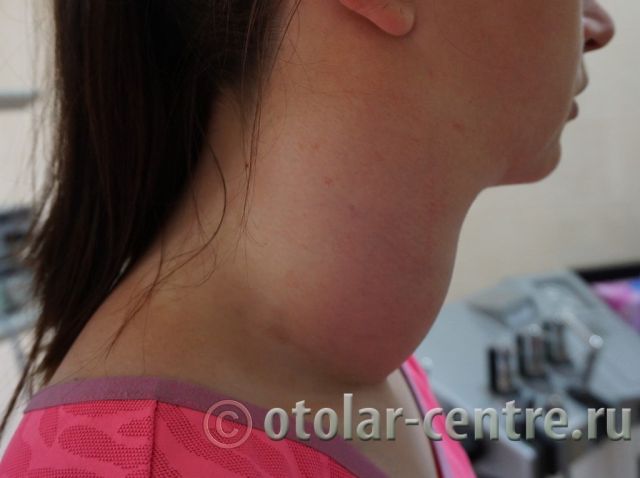
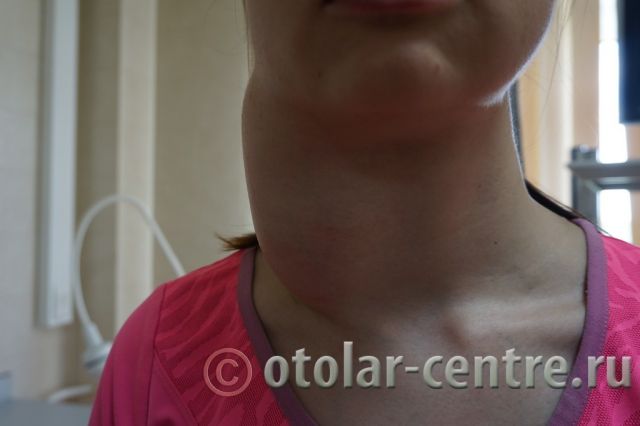
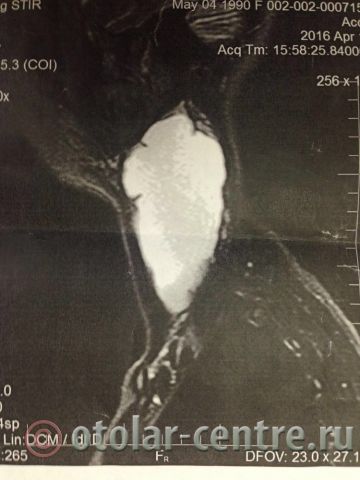
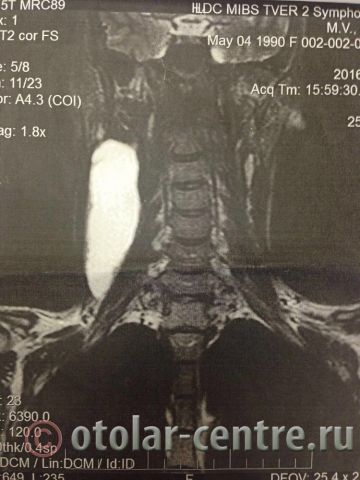
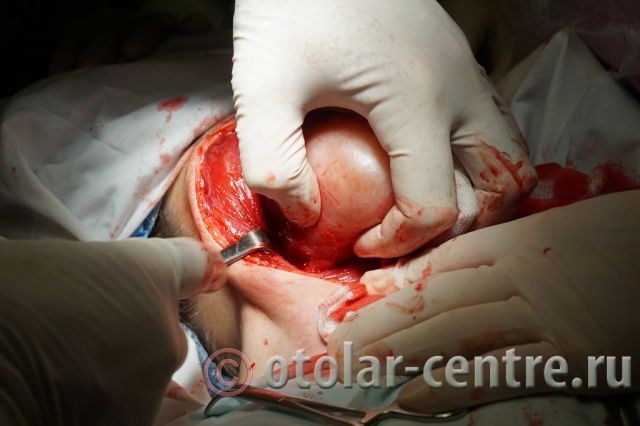
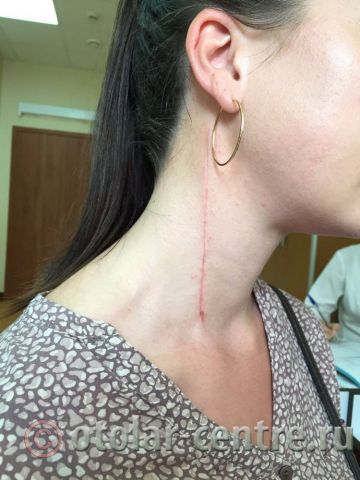
Пациентка М., 26 лет, 20.06.2016 года обратилась за медицинской помощью к специалистам отделения заболеваний гортани ФГБУ НМИЦО ФМБА России с жалобой на наличие образования на шеи справа. Со слов пациентки образование появилось в сентябре 2015 года, был отмечен постепенный рост. После проведения МРТ исследования и УЗИ шеи выставлен диагноз «боковая киста шеи». Справа на боковой поверхности шеи визуализируется контуры кисты от сосцевидного отростка височной кости до ключицы, при пальпации плотная, поверхность гладкая.
 |  |  |
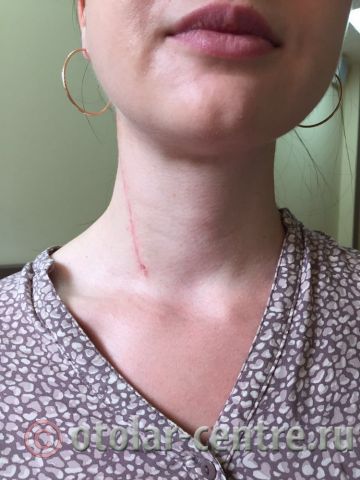
21.06.2016 года пациентке было выполнено удаление доброкачественного образования шеи.
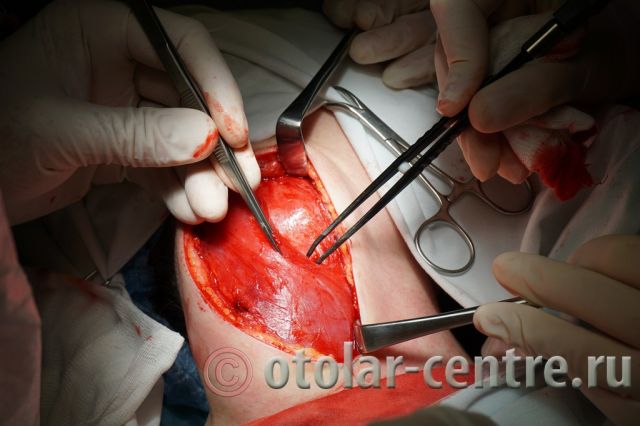 |  | 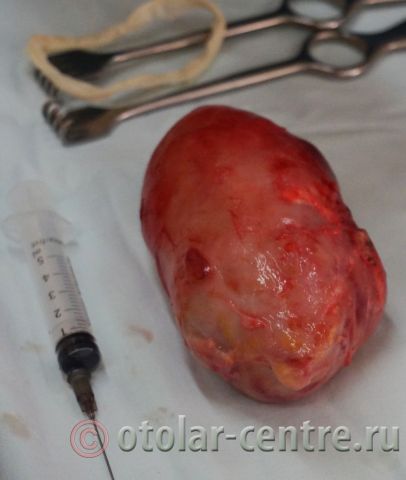 |
Размер удаленной опухоли: 20 см на 6 см
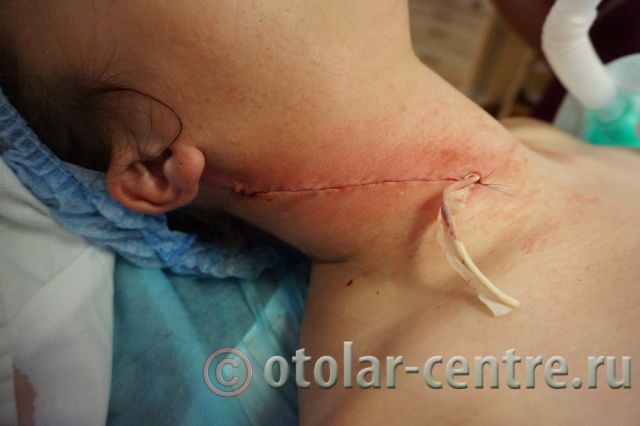
В послеоперационном периоде пациентка М. получала антибактериальную терапию, шов удален на 7-е сутки.
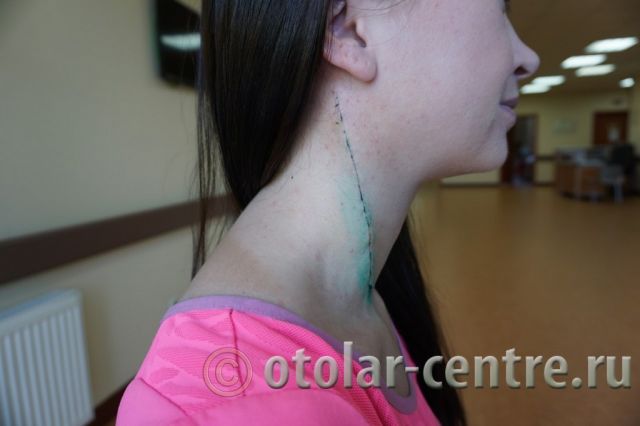
Выписана 29.06.2016 года с улучшением.
 |  |
 |  |
Лечение остеом
Если опухоль не причиняет больному неудобств, то специалисты медицинского центра «СМ-Клиника» рекомендуют наблюдательную тактику. Если небольшая остеома останавливается в росте, то ее не нужно лечить и удалять.
Лечение остеомы проводится только хирургическим путём. Показания к удалению следующие:
- слишком большой размер;
- боли, вызванные остеомой;
- косметический дефект.
Удаление проводится, если остеома сдавливает соседние органы, причиняя боль и дискомфорт, является эстетическим дефектом, меняет форму костей, вызывает сколиоз, ограничивает подвижность человека, провоцирует болевой синдром. Чаще всего специалисты центра «СМ-Клиника» удалению подлежат опухоли на пазухах носа, челюстях, в слуховых проходах, на бедренных и коленных суставах.
Подготовка к операции стандартная. Это анализы крови и мочи, ЭКГ, флюорография, консультации с терапевтом и анестезиологом. Вмешательство проводится под общим наркозом, в стационаре нужно провести от 1 до 3 дней, в зависимости от объема проведенной операции.
В «СМ-Клиника» работают одни из лучших челюстно-лицевых хирургов и нейрохирургов, которые проводят минимально травматичные операции с применением современных техник и инструментов.
В ходе операции рассекаются мягкие ткани, доступ может быть наружным и внутренним – через слизистые оболочки рта и носа. Удаляется опухоль и часть мягких и костных окружающих ее тканей, чтобы избежать рецидива.
Основные способы удаления:
- кюретаж – наружный доступ, удаление опухоли, выскабливание очага новообразования;
- полное удаление – показано при остеомах в клиновидной пазухе;
- эндоскопическое удаление – проводится при малых размерах опухолей и сложностях доступа к ним, обязательно применяется КТ для контроля над ходом вмешательства, длительность операции – около двух часов.
Если удаление было проведено не полностью, то в 10% случаев возникает рецидив
Поэтому важно обращаться в надежную клинику и к опытному хирургу
Еще один метод удаления остеом – выпаривание лазером. На опухоль направляется лазерный луч, который фактически выжигает ее. Обычно эта методика применяется при небольших новообразованиях.
Симптомы гигромы
Примерно в 35% случаев синовиальная киста может протекать бессимптомно, если не считать уплотнения под кожей. Поэтому главным симптомом гигромы принято считать появление шишки (одной или нескольких) в области лучезапястного сустава, пальцев или кисти; крайне редко — на других участках тела. Обычно такая шишка достигает в размере 1, 2 или 3 сантиметров, но запущенная синовиальная киста может оказаться и 6 см в диаметре. В научной литературе встречаются упоминания об уплотнениях даже большего размера! Но переживать об ее размерах, если они не причиняют сильных неудобств, обычно не приходится, ведь гигрома растет очень медленно и не образует действительно крупное опухолевидное тело.
Синовиальная киста имеет характерное расположение: на тыльной стороне лучезапястного или голеностопного сустава, а также кисти или стопы.
Помимо упругой плотной шишки, у пациентов могут наблюдаться:
- трудности с движением в пораженной области;
- притупленная, обычно ноющая, боль в кисти руки;
- ухудшение чувствительности в руке;
- слабость мышц и связок;
- дискомфорт, который усиливается при физической нагрузке на кисти рук (в особенности, опорной);
- ощущение ползающих мурашек, покалывания или жжения, а также другие симптомы сдавления нервных окончаний или застоя крови;
- повышенная чувствительность кожных покровов в области шишки.
Отдельно следует упомянуть гигрому, при которой растущая шишка располагается под связкой, а потому не образует отчетливого выступа над поверхностью кожи. В этом случае пациенты жалуются на:
- постоянные или периодические боли (давящие или тупые), которые могут иррадиировать в кисть, пальцы, предплечья;
- боль при надавливании;
- огрубение, шелушение кожи над образованием;
В отличие от других схожих заболеваний, гигрома на руке, как правило, не вызывает боли при пальпации (иногда может быть лишь слегка болезненной). Характерно, что кожа над шишкой не претерпевает никаких изменений — остается эластичной и сохраняет нормальный цвет, не “прирастает” к новообразованию. Образование, как правило, можно подвигать из стороны в сторону, но оно не катается под кожей. Одно из основных отличий гигромы от настоящей опухоли заключается в том, что она может уменьшаться и увеличиваться в размерах. Как правило, гигрома теряет объем в период покоя и набухает после нагрузок.
Симптомы гигромы могут появиться или усилиться у женщин после рождения ребенка.
Что делает врач?
Исходя из вышеизложенного, становится понятно, что шишка шишке рознь. Для определения природы уплотнения и выяснения причины боли нужно провести диагностическое обследование у специалиста. На консультации хирург оценивает форму и размер образования, уточняет сроки его появления, выясняет характер боли и назначает необходимые исследования.
Как правило, при доброкачественных новообразованиях особых жалоб нет, но при появлении болезненности нужно исключить перерождение опухоли. Воспалительные заболевания требуют комплексного лечения с устранением первопричины заболевания – хирург создает условия для оттока гноя, вскрывая гнойник, назначает медикаментозную терапию, проводит замену дренажей и перевязки по показаниям. В клинике проводится вскрытие абсцессов, фурункулов и гематом всех локализаций, а также удаление мягкотканных образований хирургическим путем или с использованием Сургитрона.
Осложнения при зaбoлeвaнии Шляттера
Если пациент длительное время игнорирует тревожные симптомы, болезнь Осгуда-Шляттера может вызвать нежелательные последствия и постепенно приобрести хронический характер.
Кроме дискомфорта вблизи пораженного сустава может появляться отечность. Также наблюдается некоторое уплотнение на этом участке, а кожа становится розоватой. При этом ребенок указывает на постоянный болевой синдром, который дает о себе знать во время двигательной активности.
Еще одним нежелательным осложнением является появление костного нароста в области коленного сустава. Он не сковывает движения, но причиняет определенный дискомфорт. Если шишку не удалить, по мере развития недуга она может вызвать деформацию надколенника и привести к остеоартрозу. А это, в свою очередь, чревато сильной болью, появляющейся при желании изменить положение тела и опереться на колени.
В самых запущенных ситуациях недуг способен спровоцировать значительное разрушение костной ткани. При этом отсутствует возможность его устранения при помощи консервативных способов. В подобных случаях единственным решением проблемы является оперативное вмешательство.
Запись на прием
- Клиника на Краснопресненской +7 (499) 252-41-35 Волков переулок, д. 21
- Клиника на Варшавской +7 (499) 610-02-09 Варшавское шоссе, д. 75, к. 1
- Клиника в Аннино +7 (495) 388-08-08 Варшавское шоссе, д. 154, к. 1
Шишка на шее и проблемы со щитовидной железой
Шишки в передней части шеи чаще всего оказываются аденомами щитовидной железы. Их причина — заболевание щитовидки в анамнезе, а также генетическая предрасположенность или чрезмерное воздействие ионизирующего излучения.
Аденома щитовидной железы
Они могут быть маленькими, пальпируемыми, появляться по отдельности или большими группами. Эти изменения мягкие, однако могут беспокоить и сопровождаться дискомфортом, давлением, вызывать охриплость или изменение тембра голоса, а когда они значительны — также отмечаются проблемы с глотанием и одышкой.
Шишки в передней части шеи также могут быть симптомом увеличения щитовидной железы, нетоксичного зоба, подострого тиреоидита или рака щитовидной железы, поэтому всегда необходима тщательная диагностика.
Классификация паронихии и основные симптомы
Характерные формы
- Простые виды паронихии проявляются как самостоятельная форма заболевания, не являющаяся следствием осложнения других болезней. Кожа вокруг ногтя краснеет, отекает, появляются незначительные болевые ощущения. Как правило, при хорошем иммунитете организм за несколько дней справляется с простой формой паронихии, обращение к врачу не требуется.
- Гнойная (пиококковая) форма развивается при попадании в ткани микроорганизмов (стафилококков, стрептококков). Начинается заболевание с появления отека и пульсирующей боли. Через пару дней происходит нагноение мягких тканей. Выздоровление начинается после вскрытия гнойника. Иногда абсцесс может перейти на кисть, крайне редко – распространиться по организму, поражая внутренние органы.
- Кандидамикотическая форма – спровоцированная грибками рода кандида. Ногтевой валик лишается внутреннего слоя, ограждающего ноготь от повреждений. Данная форма относится к хроническим, сопровождается незначительным воспалением. Гнойный процесс, как правило, отсутствует или не сильно выражен. Когда грибки затрагивают не только кожу, но и пластину ногтя, она начинает слоиться, крошиться, утолщается, меняет оттенок. Чаще всего воспалением в хронической стадии страдают работники кондитерской отрасли.
- Язвенная форма – обычно вызывается патогенными микроорганизмами или веществами бытовой химии, температурным воздействием, травмами, экземой или псориазом. Язвенная паронихия иногда проявляется как осложнение простой формы. На коже вокруг ногтя образуются язвочки, которые могут стать причиной вторичного заражения.
- Роговая форма – встречается нечасто, в основном у больных сифилисом, характеризуется появлением гиперкератозных папул.
- Сухая форма – отличается слабовыраженным воспалением и отсутствием процесса нагноения. Ногтевой валик при этом заметно огрубевает и шелушится.
- Турниоль – форма, при которой через ранки, заусенцы в ткани попадают бета-гемолитические стрептококки, стафилококки, грибковая микрофлора. На коже появляются неплотные пузырьки, содержимое которых начинает гноиться. После вскрытия пузырьков вокруг ногтя остаются ранки в виде подковы. Возможно появление таких симптомов как слабость, повышение температуры тела. Турниоль опасен полной отслойкой ногтя, развитием лимфаденита.
- Экзематозная и псориатическая формы – ногтевой валик отекает, слегка воспаляется, появляются пузырьки, шелушение, кожа становится толстой. Когда везикулы вскрываются, образуются корочки. Ногти приобретают решетчатую поверхность, продольные бороздки, желтеют, крошатся и слоятся.
При развитии гнойного процесса самостоятельно вскрываются лишь самые маленькие гнойники. Поэтому, чтобы избежать абсцесса, необходимо как можно скорее обратиться за медицинской помощью.