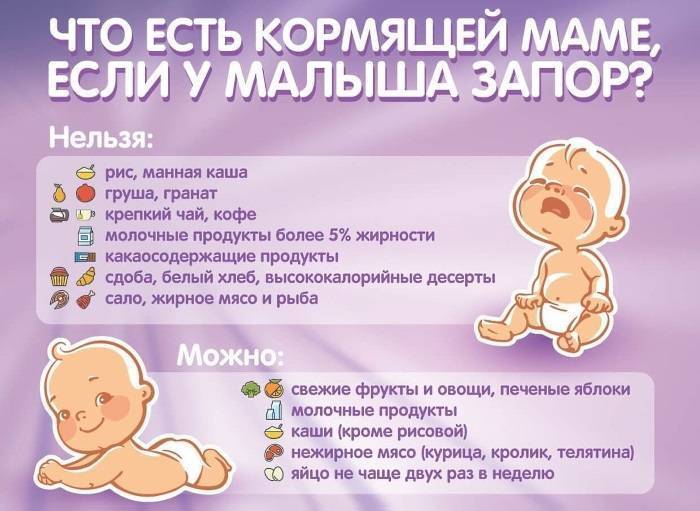
Что будет делать врач
Сначала сурдолог проверит, действительно ли у ребенка есть нарушения слуха. Если в ходе диагностики тугоухость подтвердится, врач назначит лечение
Важно знать, что нейросенсорная тугоухость не лечится, ее можно скорректировать только с помощью слуховых аппаратов (СА). В случае тяжелых потерь СА могут оказаться неэффективными, тогда ребенку будет рекомендована кохлеарная имплантация
Как сурдологи диагностируют тугоухость
Сначала врач побеседует с вами, а потом осмотрит ребенка. Специалист проверит состояние слуха у ребенка с помощью объективных методов диагностики.
Есть и субъективные методы – это тональная или игровая аудиометрия. Базовый метод, который прекрасно подходит для взрослых. Но есть нюансы: участие пациента. Когда пациенту нет еще 3 лет, он не может осознанно выполнять распоряжения врача, а значит, результат такого теста будет недостоверен.
Если ребенку больше 3 лет, его слух можно проверить с помощью тональной аудиометрии
Игровая аудиометрия – диагностика слуха, в которой участвует сурдопедагог. Он помогает врачу и с помощью игровых методик определяет, как малыш реагирует на звуки определенного тона.
Игровую аудиометрию проводят при участии сурдопедагога
Поэтому в случае с маленькими детьми «золотым стандартом» является объективная аудиометрия, то есть ОАЭ, КСВП, АСВП, АSSR-тесты и другие. При этом по сравнению с традиционной регистрацией коротколатентных слуховых вызванных потенциалов (КСВП), регистрация акустических стволовых вызванных потенциалов (АСВП) отличается автоматическим алгоритмом, когда в анализе данных не участвует специалист.
На приеме обычно сурдологи начинают с осмотра наружного слухового прохода и барабанной перепонки с помощью отоскопа. Этот прибор в буквальном смысле позволяет заглянуть в ухо. Отоскопия – безболезненная и безопасная процедура, но маленький ребенок может испугаться чужого человека и активно протестовать.
Отоскопия позволяет визуально оценить состояние слухового прохода и барабанной перепонки
Затем врач померяет вызванную отоакустическую эмиссию. Измерение ОАЭ позволяет оценить состояние внутреннего уха и диагностировать нейросенсорную тугоухость.
Измерение ОАЭ – быстрая и безболезненная процедура
Еще один аппаратный метод диагностики – акустическая импедансометрия. Суть метода: с помощью прибора доктор измеряет акустическую проводимость среднего уха. Есть два типа импедансометрии: тимпанометрия и акустическая рефлексометрия.
Это тоже безопасная и безболезненная диагностическая процедура. Позволяет выявить нарушения функции среднего уха, патологию лицевого нерва и слуховых анализаторов.
Самый надежный метод диагностики слуха у новорожденных и младенцев – регистрация коротколатентных слуховых вызванных потенциалов (КСВП). С помощью специального оборудования врач регистрирует импульсы ствола мозга, которые возникают в ответ на звуки. Во время процедуры ребенок должен спать. Для регистрации КСВП на кожу головы малыша врач накладывает датчики прибора, обработав кожу специальным скрабом. Это, пожалуй, единственный момент в подготовке, который может не понравиться маленькому пациенту.
Внешне это напоминает регистрацию кардиограммы.
Регистрацию КСВП проводят во время сна пациента
Процедура безболезненная и безвредная. Регистрация КСВП позволяет диагностировать нарушения слуха, порог слышимости, а также необходима для отбора пациента на кохлеарную имплантацию.
Регистрация КСВП может проводиться в любом возрасте
Общие принципы терапии

В случаях, когда ребенок мало мочится, лечение зависит от причины нарушения. Терапия должна быть направлена на устранение факторов, вызвавших патологию.
Если причиной редкого мочеиспускания стали заболевания мочевого пузыря, применяются следующие методы:
- сидячие ванночки. Изначально температура воды должна быть 26 градусов. Ее следует постепенно повышать до 30 градусов. Сидячую ванночку можно делать по 15 минут один раз в день;
- часто при воспалительных процессах назначают успокаивающие компрессы на область расположения мочевого пузыря;
- при редких мочеиспусканиях также важна лечебная диета. Необходимо кормить ребенка пищей с пониженным содержанием соли. Также требуется давать малышу пить много жидкости;
- если редкое мочеотделение сопровождается болевыми ощущениями и дискомфортом, то врач может назначить спринцевания;
- в тяжелых случаях для выведения мочи используется катетер.
Если эти методы терапии оказались малоэффективными, при этом самочувствие ребенка не улучшается, то может потребоваться оперативное вмешательство.
Чтобы подтвердить необходимость проведения операции, пациенту нужно пройти обследование, а именно сдать все анализы и сделать УЗИ.
Если не обнаружены патологии со стороны мочевыделительной системы, то рекомендуется принять следующие меры:
- малышу нужно давать как можно больше пить, особенно в жаркое время года и при активных физических нагрузках;
- исключить из рациона соленые продукты;
Лечением болезней мочевыделительной системы должен заниматься только детский уролог. Своевременное обращение к специалисту предотвратит развитие осложнений и переход болезни в хроническую форму.
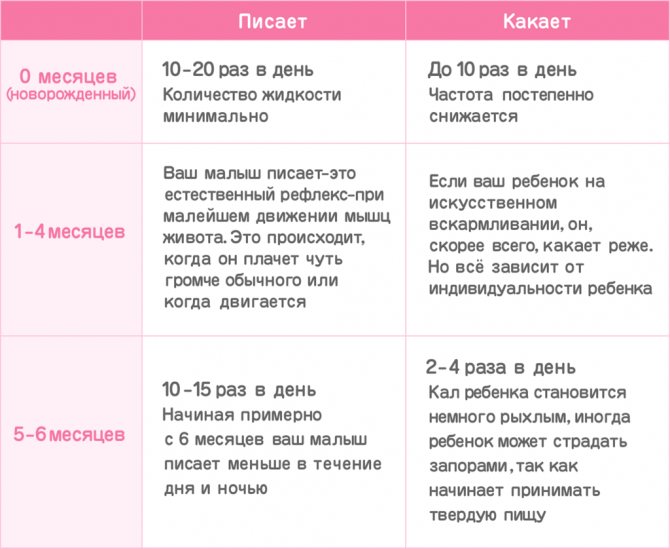
Нормы мочеиспускания
Врачи-педиатры определили нормы мочевыделения у детей. Они зависят от их возраста и физического развития. Если ребенок полностью сформирован, не болеет, соблюдает правильный режим дня, полноценно питается, то с объемами деуринации будет все в порядке. Нужно помнить об одной закономерности: подростки и взрослые писают реже, чем новорожденные.
Общепринятые показатели частоты и объема деуринации:
- от рождения до полугода нормальная частота мочеиспускания минимум 15 раз, максимум 25 раз в течение суток (количество одного опорожнения варьируется от 20 до 40 миллилитров урины);
- с 6 до 12 месяцев малыши писают 14-16 раз в день по 30-45 мл;
- когда ребенку исполняется год и до 3 лет, он должен писать до 10-12 раз за день (норма урины– 50-80 мл);
- с трехлетнего возраста и до пяти лет ребенок «ходит по-маленькому» всего лишь 6-8 раз в сутки, объем мочи составляет от 60 до 90 миллилитров за одно мочевыделение;
- дети от 5 до 7 лет опорожняются 5-8 раз за 24 часа (за одну деуринацию выделяется 100-150 мл мочи);
- с 7-летнего до 9-летнего возраста ребенок писает 7-8 раз в день, объем одного выделения мочи составляет 140-180 миллилитров;
- когда исполняется 9-11 лет, люди посещают туалет мало — от 6 до 7 раз на протяжении 24 часов (показатель мочи варьируется от 230 до 250 мл);
- на 11-13 годах жизни считается нормальным писать 6-7 раз в сутки с количеством одного опорожнения 250-270 мл.
Если вы начали замечать, что ребенок посещает туалет 2-3 раза в час, это может свидетельствовать о серьезных проблемах со здоровьем.
Как собрать мочу правильно?
Перевозить мочу нужно аккуратно при соблюдении определенных температурных условий. Сильный мороз или жаркая погода могут негативно сказаться на диагностике. Если погода за окном вызывает сомнение, воспользуйтесь термосумкой
Важно следовать следующим рекомендациям педиатров:
- Не давайте ребенку за сутки перед сбором мочи незнакомых продуктов, не кормите его овощами и фруктами, в составе которых есть натуральные красители;
- Поддерживайте нормальный температурный режим в помещении, малыш не должен перегреваться или мерзнуть;
- Позаботьтесь о настроении ребенка – это тоже влияет на результат анализа, который может быть искажен из-за плохого эмоционального состояния;
- Постарайтесь собрать самую первую порцию утреннего мочеиспускания, натощак перед утренним кормлением.
Воспалительные заболевания мочевого аппарата
Если малыш переболел ОРЗ, гриппом или ОРВИ, то все эти коварные заболевания могут дать осложнение на любую систему органов. В том числе и на мочеполовую. Необходим контроль за анализами мочи в течении двух месяцев после перенесенных заболеваний. Циститы и пиелонефриты вызывают сильнейшую режущую боль при мочеиспускании. Необходимо серьезное лечение у нефролога.
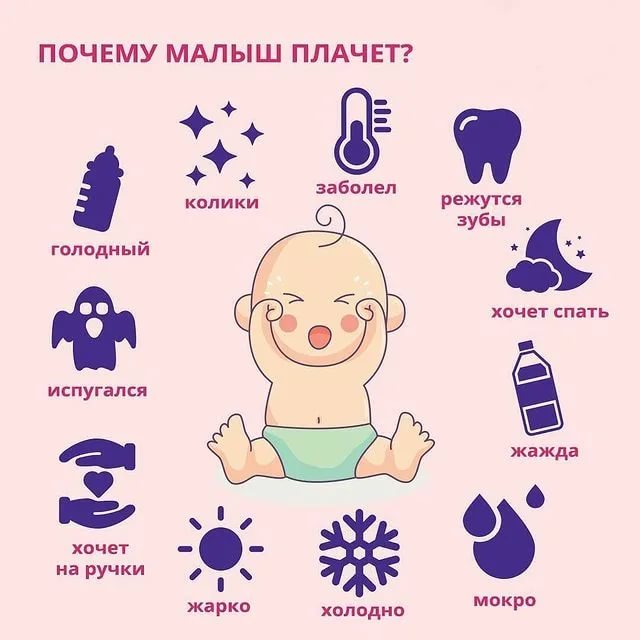
У новорожденных мочеиспускание происходит рефлекторно и никакого дискомфорта малышу не доставляет. Однако в некоторых ситуациях грудничок до того как сходить в туалет, начинает плакать. Но не стоит сразу предаваться панике. Причины крика перед опорожнением мочевого пузыря могут быть разными и необязательно означают, что ребенок болен. Все же мама должна быть настороже и попытаться определить, почему младенец плачет до мочеиспускания.
Общение с малышом сразу после рождения
В результате десятков исследований в разных странах ученые пришли к выводу, что для малыша и мамы крайне важно контактировать в первые часы после родов. В рамках эксперимента одних детей сразу после рождения выкладывали на мамин живот, других уносили для проведения традиционных послеродовых манипуляций
В первой группе малыши вели себя одинаково: лежа на животе у роженицы, они открывали глаза, двигали руками, дотрагиваясь до мамы и до своего рта, искали грудь, высовывали язык и пытались приложиться к ней, наконец начинали активно сосать, когда в процессе своих поисков добирались до цели.
Реакцией мам на такое поведение было резкое возрастание уровня окситоцина (гормона привязанности и удовольствия). Исследователи сделали вывод, что новорожденные используют доступные им двигательные навыки для стимуляции выработки окситоцина у матери и, как следствие, для налаживания первого контакта. Поскольку окситоцин отвечает за эмоциональное состояние, после родов он позволяет женщине расслабиться и отдать молоко, которое начинает вырабатываться под воздействием другого гормона — пролактина, выделяющегося, когда малыш сосет грудь. Окситоцин также вызывает сокращения матки и уменьшает послеродовое кровотечение, что ускоряет наступление восстановительного послеродового периода.
Более половины малышей из другой группы после возвращения к маме не демонстрировали поискового поведения, долго не могли приложиться к груди и начать сосать.
Специфические проблемы
Плач ребенка во время того, как он мочится, может возникать, если в уретру попало инородное тело. Также малыш капризничает при наличии мочекаменной болезни. При этом болевой синдром захватывает область спины, ребенка может тошнить и периодически возникает рвота.
Еще одной специфической проблемой является пузырно-лоханочный рефлюкс. При наличии такой патологии моча поступает в почки. В процессе того, как малыш ходит в туалет по-маленькому, его мучает сильная боль в области поясницы.
Заболевания мочеполовой системы диагностируют как у девочек, так и у мальчиков. При этом симптоматика и характерные проявления одного и того же заболевания у детей женского пола и мужского могут быть разными. Это связано с особенностями анатомического строения половых органов.
У девочек
Когда девочка жалуется маме, что ей больно писать, необходимо обратить внимание на состояние половых органов малышки. Родителей должны насторожить:
- покраснение и припухлость половых органов;
- мутная моча с неприятным запахом;
- примеси крови и гноя в горшке;
- боли в спине и в области пупка.
Кроме того, у ребенка может подниматься температура тела. Часто родители не знают, что делать при этом. Затягивать в таком случае нельзя, необходимо незамедлительно обратиться в больницу. Врач направит на лабораторные обследования (анализ мочи, крови, мазки), а также ультразвуковое исследование почек и мочевого пузыря. Согласно установленному диагнозу врач назначит медикаментозную терапию.
Воспалительные процессы мочеполовой системы зачастую встречаются у девочек. Связано это с тем, что уретра у лиц женского пола короче и шире, чем у мальчиков.
Такое строение, а также близость к анальному проходу и влагалищу приводит к частому попаданию патогенных микроорганизмов в мочеполовую систему, вызывая цистит, пиелонефрит и воспаления органов малого таза. Соблюдение личной гигиены – одна из главных мер профилактики таких заболеваний.
У мальчиков
У детей мужского пола возрастом от 2 до 5 лет часто встречается патология крайней плоти (фимоз). Сращение головки с крайней плотью вызывает дискомфорт, малышу больно, когда он писает.
Такие же симптомы появляются при воспалении крайней плоти. Чтобы избежать таких проблем, нужно постоянно во время купания осматривать половые органы малыша и систематически ходить на прием к педиатру.
Новорожденные мальчики могут капризничать при акте испускания урины из-за особенностей анатомического характера. Дело в том, что половой член ребенка напрягается перед мочеиспусканием, а тесный подгузник мешает естественному процессу, вызывая неприятные ощущения.
Еще одной причиной является опускание яичек в мошонку. Зачастую это происходит после рождения в течение первого месяца жизни.
Виды энуреза
Энурез — это довольно распространённая проблема, с которой сталкивается от 10% до 15% детей в возрасте от 5 до 12 лет. До 5 лет обычно диагноз энурез даже не ставится.
Ребенок учится контролировать мочевой пузырь постепенно: к 4 годам — в дневное время и к 5-7 годам в ночное. Лечение энуреза нужно начинать после 5 лет.
Ночной энурез у детей. Ночное недержание мочи бывает у 16% детей в возрасте 5 лет и у 1-2% в возрасте 15 лет. У мальчиков в 2 раза чаще, чем у девочек. Ребенок перестает контролировать себя во сне и просыпается уже мокрым. Бывает, что ребенок во сне мочится каждую ночь, у некоторых детей бывает чередование «мокрых» и «сухих» ночей. У большинства детей ночной энурез проходит самостоятельно.
Дневной энурез. Результат спонтанного торможения коры головного мозга во время дневного бодрствования. Дневной энурез бывает чаще у детей эмоциональных и быстро утомляющихся.
Причины и симптомы воспаления половых органов
Наиболее распространенная причина баланопостита – попытки родителей самостоятельно ускорять открытие крайней плоти. Они приводят к инфицированию складок кожи и развитию воспаления.
Встречаются и физиологические предпосылки развития заболевания. Когда спайки расходятся, под плотью накапливается смегма.
Если головка открывается медленно и самопроизвольно, организм сам освобождается от накоплений, вымывая их мочой. Но иногда складки на пенисе образуют мешок, где скапливается и уплотняется смегма.
Смегмолит сам наружу не выходит, когда он воспаляется, развивается острый баланопостит. Источником инфекции могут быть и микробы (стафилококк, стрептококк, гонококк, кишечная палочка), и грибы (кандида), о чем сигнализирует покраснение под яичками у грудничка.
Встречается это заболевание и аллергического происхождения. Воспалительный процесс в крайней плоти вызывают:
- Неподходящие подгузники;
- Грязное или тесное некачественное нижнее белье;
- Остатки моющих химических средств на одежде малыша;
- Детские средства интимной гигиены;
- Аллергены в моче, если есть аллергия на продукты и лекарства.
В группе риска также дети, больные сахарным диабетом. При этой болезни в моче накапливается много сахара – благоприятной питательной среды для микробов.
Мальчики с лишним весом имеют проблемы с иммунитетом, нарушением обмена веществ, им сложнее проводить качественную гигиену. При переохлаждении падает иммунная защита малыша, это усиливает развитие воспаления. Убивает иммунитет и авитаминоз.
Постоянное травмирование половых органов узкими плавками без гульфика с центральным швом создает предпосылки для воспаления.
Нередко причиной затруднений с открытием головки (фимозом) является баланостит, рецидивы которого приводят к тому, что крайняя плоть имеет такое узкое отверстие, через которое головка не может пройти. После операции головка пениса всегда остается открытой и легкодоступной для гигиены.
На тематических форумах постоянно встречаются вопросы типа «ребенку 4 года болит писюн». Симптомами его воспаления будут зуд, покраснение, синюшность, гнойные выделения, отек головки пениса.
Симптомы появляются резко, развиваются быстро. Если полость вскрывается и самостоятельно очищается, то возможно и самоизлечение.