Лечение гипертонуса у детей
Лечение гипертонуса у детей начинается в возрасте шести месяцев. Терапию назначает невролог. Она комплексная, поскольку недуг затрагивает разные органы и системы организма.
Гипертонус у детей лечится медикаментозными методами:
- полезен массаж;
- хорошо помогают электрофорез и магнитотерапия;
- целебное действие оказывают грязелечение и теплолечение парафиновыми ванночками и аппликациями;
- помогают расслабить и укрепить мышцы, улучшить координацию движений лечебная физкультура, плавание, фитбол;
- расслабляющее, успокаивающее и общеукрепляющее действие оказывают ароматические масла;
Что касается лекарств, то их назначают лишь в том случае, когда не помогают немедикаментозные методы. Это могут быть:
- средства, расслабляющие мышцы;
- мочегонные, снижающие количество жидкости в мозге;
- витамины группы В.
Лечение гипертонуса у детей в медицинском центре «Консилиум Медикал» носит комплексный характер, при этом вас обучают технике массажа, дают развернутые консультации по всем вопросам, касающимся здоровья и развития малыша.
Виды деформаций грудной клетки
У детей чаще всего встречается два вида врожденной патологии: воронкообразная (еще встречается название «грудь сапожника») и килевидная:
- Воронкообразная грудная клетка характеризуется впалой формой передней части, при которой она оказывается вдавлена внутрь и принимает форму углубления. При этом грудина визуально кажется расширенной. Науке не известны точные причины появления этого дефекта.
- Килевидная деформация проявляется уже при рождении и выражается в виде выпуклой форме костного корсета груди. Причиной килевидной деформации грудной клетки , предположительно, считается избыточный рост ребер или остеохондральных хрящей. Обычно нарушение сопровождается аномальным развитием позвоночника, искривлениями (сколиоз, кифоз), различными видами пороков сердца. Килевидная деформация может также быть ассиметричной, при этом форма грудины оказывается впалой только с одной стороны, а с другой наблюдается выпирание.
Большинство специалистов сходятся во мнении, что врожденная деформация грудной клетки берет свое начало в период внутриутробного развития. Реберные хрящи ребенка растут слишком быстро, провоцируя повышенное давление, в результате чего возникает впалая грудная клетка. Болезнь дает о себе знать в скором времени после рождения малыша или в его первые годы жизни. Сопутствующими синдромами могут быть рахит, неправильное развитие позвоночника, болезни сердца, ассиметричное развитие костей и хрящей грудины. Со временем при отсутствии лечения деформация может быстро прогрессировать, вызывая физиологический дискомфорт и нарушения в работе внутренних органов.
Одно из наиболее тяжелых заболеваний — синдром Поланда. Это редкий врожденный синдром, для которого характерно полное или частичное отсутствие мышечного каркаса с одной стороны и сопутствующий порок развития кисти. Его причиной считается нарушение кровообращения в позвоночных артериях во время внутриутробного развития. При этом сердечная мышца и магистральные артерии оказываются не защищенными костным скелетом грудной клетки и подвержены риску механического повреждения.
ПРОДОЛЖИТЕЛЬНОСТЬ ЖИЗНИ ЛЮДЕЙ С ДЦП
Важно отметить, что ДЦП – не смертельный приговор. Факт наличия этого заболевания у человека не обуславливает определенную продолжительность его жизни
Но, из-за деформации внутренних органов, костей и суставов, недоразвитости дыхательной и сердечно-сосудистой системы люди с детским церебральным параличом живут меньше, чем без патологии. Они выглядят старше своего возраста из-за ускоренного старения, уже к 40 годам, жизненный потенциал очень сильно растрачивается.Основными факторами, которые влияют на продолжительность жизни людей с ДЦП, являются:— тяжесть заболевания;— наличие вторичных осложнений и диагнозов;— качество жизни;— реабилитация и физическое развитие;— умственное развитие и обучение;— поддержка близких и социализация.
2.Причины
Этиопатогенез опухолей грудной стенки принципиально не отличается от механизмов и закономерностей развития онкопроцессов вообще. К основным причинам относят «пробой» иммунной системы (вовремя не уничтожившей атипичную клетку), малигнизацию (озлокачествление) хронического воспалительного очага, эндокринные и метаболические нарушения, активность онкогенных вирусов. Наиболее значимыми факторами риска являются курение, профессиональные и экологические вредности, пожилой возраст, отягощенная наследственность. Так или иначе, достаточно единственной мутировавшей клетки с отключенным апоптозом (внутриклеточный таймер жизни и своевременного распада), чтобы начался опухолевый процесс. Критерии злокачественности прописаны достаточно четко: быстрый неостановимый рост, способность опухолевой ткани к метастазированию (переносу клеток в другие участки с образованием новых опухолей) и прорастанию в окружающие структуры, отсутствие морфологического сходства с тканью-«почвой», обрастание собственной сетью кровоснабжения. Разработаны подробнейшие, включающие десятки пунктов классификации как раковых, так и доброкачественных опухолей.
Однако главный вопрос онкологии все еще ждет фундаментального ответа: почему при одних и тех же, казалось бы, условиях в одном организме онкопроцесс запускается, а в другом – нет; вероятностный ли это механизм (т.е., по сути, вопрос времени), или существует некий абсолютный фактор-триггер, науке пока неизвестный.
Симптомы и клиническая картина при деформации грудной клетки
Проявления деформации грудной клетки зависят от возраста ребенка и вызвавшей ее причины. У грудничков наблюдается западение ребер и грудины во время вдоха, плача или крика. Видимые признаки деформации грудной клетки в этом возрасте практически отсутствуют.
В период до 5 лет западение становится заметным при осмотре, наблюдается частая заболеваемость ОРВИ, чрезмерная усталость при умеренной двигательной активности.
Наиболее выраженные изменения наблюдаются у подростков: края ребер слегка приподняты, имеет место кифоз, живот выступает вперед, дыхательная функция нарушена.
Симптомы деформации грудной клетки:
- внешне заметные патологические изменения грудины и ребер;
- сердечно-сосудистые расстройства;
- затрудненное дыхание;
- сниженный вес;
- повышенное АД;
- чрезмерное потоотделение.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Воронкообразная грудная клетка (Воронкообразная грудь, Впалая грудь)
Лечение могут осуществлять травматологи-ортопеды и торакальные хирурги. Консервативная терапия при данной патологии малоэффективна. Показанием к оперативному лечению являются нарастающие нарушения работы органов кровообращения и дыхания. Кроме того, иногда хирургическое вмешательство проводится для устранения косметического дефекта. Операции (кроме косметических) рекомендуют проводить в раннем возрасте, оптимальный период – 4-6 лет. Такой подход позволяет обеспечить условия для правильного формирования грудной клетки, предупредить развитие вторичных деформаций позвоночника и появление функциональных нарушений. Кроме того, дети лучше переносят хирургические вмешательства, их грудная клетка отличается повышенной эластичностью, и коррекция проходит менее травматично.
В настоящее время используется около 50 видов оперативных вмешательств. Все методики подразделяются на две группы: паллиативные и радикальные. Целью радикальных методов является увеличение объема грудной клетки, все они предусматривают стернотомию (рассечение грудины) и хондротомию (рассечение хрящевой части ребер). В процессе операции часть кости удаляют, а передние отделы грудной клетки фиксируют при помощи специальных швов, различных фиксаторов (спиц, пластин, алло- и аутотрансплантатов). Паллиативные вмешательства предусматривают маскировку дефекта без коррекции объема грудной полости. При этом в подфасциальное пространство вшиваются внегрудные силиконовые протезы.
Безусловным показанием к радикальному хирургическому лечению является деформация 3 степени, деформация 2 степени в стадии субкомпенсации и декомпенсации, резко выраженный сколиоз, синдром плоской спины, слипчивый перикардит, сердечно-легочная недостаточность и гипертрофия правого желудочка сердца. Перед операцией обязательно назначается комплексное обследование и проводится лечение хронических инфекционных заболеваний (бронхита, гайморита, хронической пневмонии и т. д.).
Показанием к паллиативному вмешательству являются 1 и 2 степень деформации. Паллиативные операции проводятся только взрослым, поскольку в процессе роста ребенка силиконовый протез может визуально «отслоиться» и косметический эффект хирургического вмешательства будет утрачен. Больным старше 13 лет с незначительной деформацией может быть проведена коррекция расположения реберных дуг – операция, при которой дуги отсекаются и крест-накрест фиксируются на передней поверхности грудины.
Для создания максимально благоприятных условий в послеоперационном периоде пациента помещают в отделение реанимации, где он находится в состоянии медикаментозного сна. При этом ведется тщательное наблюдение за состоянием органов грудной полости и функцией дыхательной системы. Для профилактики гипоксии проводят ингаляции кислорода через носовой катетер. Со 2-3 дня начинают занятия дыхательной гимнастикой. Через неделю назначают ЛФК и массаж.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Постановка диагноза «воронкообразная грудная клетка» и лечение данной патологии
В большинстве случаев для постановки этого диагноза бывает достаточно осмотра пациента квалифицированным специалистом. А вот для того, чтобы оценить, насколько далеко зашла болезнь, используются измерения параметров грудной клетки с применением специальных приборов, а также ее рентген-исследование. Выявить, повлияло ли наличие этой деформации на состояние внутренних органов, можно с помощью УЗИ, ЭКГ, спирометрии и некоторых других исследований.
В зависимости от того, насколько выражена деформация, лечить ее могут врачи-ортопеды или торакальные хирурги. Медикаментозное лечение, ЛФК и другие «полумеры» не способны обеспечить должного эффекта для лечения воронкообразной деформации, поэтому прогрессирование заболевания является показанием для проведения операции.
Специалисты настоятельно рекомендуют проведение хирургического вмешательства в сравнительно раннем – 2-7 лет – возрасте. Это позволяет создать все условия для правильного развития грудной клетки в период стремительного роста костей в младшем школьном возрасте. Кроме того, хрящевые и костные ткани детей гораздо более эластичны, чем у взрослых пациентов, что позволяет им легче переносить операции и быстрее восстанавливаться после них.
Если деформация не опасна для осанки и внутренних органов пациента, то устранить эстетическое несовершенство можно с помощью паллиативного вмешательства. Оно представляет собой установку специальных протезов из силикона, маскирующих углубление на груди.
Куда обращаться при жжении в груди?
Являетесь жителем или гостем столицы и столкнулись с подобной проблемой? Обращайтесь в ЦЭЛТ. Наша клиника многопрофильна и располагает отделения различной специализации. Вы можете записаться на консультацию к , терапевту, или и получить необходимую помощь.
Наше диагностическое отделение предлагает широкие возможности для правильной постановки диагноза и выявления патологических состояний на начальных стадиях развития. Наш штат укомплектован высококвалифицированными специалистами: врачами высшей категории, кандидатами и докторами наук, имеющими за плечами десятилетия медицинской практики.
Узнать наши расценки можно перейдя на вкладку «Услуги и цены» данного раздела. Во избежание недоразумений рекомендуем Вам уточнять цифры у наших операторов, позвонив на номер: +7 (495) 788 33 88.
Симптомы болезни
Дефект грудинно-реберной системы может проявляться визуально. При воронкообразной деформации («грудь сапожника») кость киля вдавлена вовнутрь по направлению к позвоночнику, что обусловлено недостаточным развитием хрящей, соединяющих ребра. В области диафрагмы образуется впадина, а ребра подняты и выступают вперед.
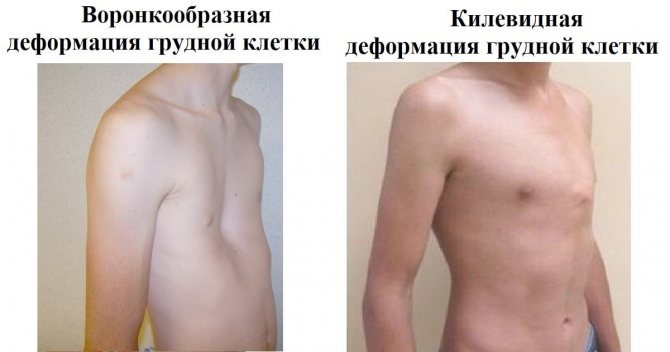
Рис. 1. Виды аномалии воронкообразная (первое изображение), килевидная (вторая фотография).
При килевидной патологии грудина выступает вперед в виде киля («куриная грудь»):
- передняя часть диафрагмы отсутствует;
- бочкообразная грудь;
- плечи выступают вперед;
- лопатки приподняты.
Такое отклонение вызывают разросшиеся хрящи V-VII ребер.
Кроме косметических дефектов, патология провоцирует нарушения в работе органов средостения:
- сердечно-сосудистая патология;
- дыхательная недостаточность, одышка;
- вегетативно-дистонические нарушения.
При «груди сапожника» происходит сдавление легких. Такие дети часто болеют простудными заболеваниями, которые осложняются инфекционными болезнями:
- трахеитами;
- бронхитами;
- воспалением легких;
- плевритом.
Ребенок быстро утомляется, страдает:
- одышкой;
- повышенной потливостью;
- болью в сердце;
- тахикардией;
- гипертонией.
Нарушение сказывается и на позвоночнике, вызывая его искривление, кифоз.
«Куриная грудка» реже сопровождается органной патологией. Выступающий киль приводит к косметическому дискомфорту. Реже отмечаются симптомы нарушения функций дыхательной и сердечно-сосудистой систем. У 15% детей обнаруживается сколиоз.
При раннем выявлении болезни терапия эффективнее, менее травматична. Воронкообразная или килевидная деформация грудной клетки у детей, лечение которой в подростковом или взрослом возрасте требует оперативного вмешательства, у детей младшего возраста ограничивается методами консервативной терапии. Современные методы диагностики позволяют выявить аномалию на самом раннем этапе развития.
Диагностика и лечебно-диагностические тактики вогнутой груди. Лечение воронкообразной грудной клетки
Диагностика воронкообразной деформации грудной клетки осуществляется на основании визуального осмотра, рентгенологического исследования, а также компьютерной томографии грудой клетки с 3D-реконструкцией ребер. Оценивается состояние хрящей, ребер, соединительной ткани (для исключения наличия у пациента синдрома Марфана и других нарушений). Помимо этого диагностика помогает определить степень деформации, центр депрессии, степень смещения сердца. Все эти данные помогаю точнее наметить тактику лечения.
Вопреки распространенному мнению, воронкообразная деформация не может быть полностью исправлена никакими другими методами, кроме хирургического. Плавание, ношение специальных ортезов, лечебная физкультура, массаж, разрабатывание легких и другие упражнения, безусловно, улучшают ситуацию, но к сожалению, не дают ощутимых результатов. Хирургическая же коррекция на сегодняшний день является безопасным и эффективным методом исправления воронкообразной деформации грудной клетки.
Операции по коррекции ВГДК проводятся с 1911 года, в России – с 1949 г (у взрослых пациентов) и с 1961 г. (у детей).
На сегодняшний день очень хорошо зарекомендовал себяметод Насса — операция по Нассу, относящийся к миниинвазивным методам коррекции деформаций грудной клетки. Он применяется уже более 10-ти лет и на данный момент актуальной альтернативы методу по его эффективности и безопасности не существует.
Метод состоит во введении пациенту металлической пластины (иногда двух), помогающей выправить грудную клетку. Через 3-4 года пластину извлекают, разрезы при этом проводятся в тех же местах, что и при установке пластины. После извлечения пластины (пластин) пациент считается абсолютно здоровым, а грудная клетка исправленной. Но это не значит, что все 3-4 года пациент живет в щадящем режиме — уже через 6 месяцев после проведения операции можно вернуться к привычному образу жизни и даже занятиям спортом.
Высока также и удовлетворенность пациентов результатами операции (до 98%), всего у 2% наблюдается остаточная деформация, это связано с отклонениями от технологии проведения загрудинного канала в ходе операции. В качестве основных преимуществ метода необходимо отметить также его малотравматичность, небольшой реалибитационный период в сравнении с другими устаревшими операциями коррекции ВДГК и отсутствие заметных послеоперационных рубцов, т.к. произведение небольших разрезов по бокам позволяет полностью исправить деформацию.
Кроме того, метод Насса допускает проведение повторных операций в случае, если первая операция не позволила достичь желаемого эффекта, а также в случае исправления рецидивов, или исправления дефектов, вызванных проведенной в раннем возрасте коррекций грудной клетки другими методами.
Виды онкологических заболеваний грудной полости
Злокачественные новообразования грудной полости делятся на группы:
- Рак легкого. Выделяется несколько типов злокачественных поражений легких – немелкоклеточный, составляющий до 80 % от всех видов рака, мелкоклеточные карциномы, аденокарцинома, крупноклеточный рак.
- Рак дыхательных путей. К нему относят карциноидные опухоли респираторного тракта и цистаденоидные, мукоэпителиоидные карциномы бронхов.
- Новообразования в области средостения. К ним относятся злокачественные поражения внутригрудных, экстраторакальных лимфоузлов, рак пищевода и опухоли тимуса.
- Поражения сердца и сосудов. Возможны первичные и метастатические раковые опухоли.
- Новообразования в области плевры. Особенно опасна мезотелиома плевры и злокачественная фиброзная опухоль.
- Образования грудной стенки с поражением костей, мезенхимальных тканей и хрящей. Самыми частыми злокачественными опухолями являются множественная миелома и хондросаркома.
Диагностика
Для врача важно получить информацию по форме деформации и данные о функции сердца и легких пациента (экг, эхо-кг, спирография). Мы используем современные методы диагностики для предоперационного обследования с оценкой функции лёгких и сердца , реконструкцией исходной формы грудной клетки по мультиспиральной компьютерной томографии, которая также позволяет исключить сопутствующие патологии органов грудной клетки, что снижает риск интраоперационных осложнений
Мы используем современные методы диагностики для предоперационного обследования с оценкой функции лёгких и сердца , реконструкцией исходной формы грудной клетки по мультиспиральной компьютерной томографии, которая также позволяет исключить сопутствующие патологии органов грудной клетки, что снижает риск интраоперационных осложнений.
Конечно, проводится и общее предоперационное обследование систем и органов для планового хирургического лечения.
У каждого пациента проводится фото и видеофиксация исходной деформации, что также облегчает предоперационное планирование и последующее наблюдение с оценкой достигнутой коррекции.
Врождённые деформации грудной клетки у детей
Врождённая деформация грудной клетки у детей может быть связана с генетическими особенностями, и изменением формирования грудинно-реберного комплекса, что может формировать постепенное усиление деформации до завершения роста скелета ребёнка, подростка.
Врождённая патология бывает связана с неправильным развитием скелета (позвоночного столба, рёбер) из-за дисбаланса минерального и эндокринного обмена. Следствием может быть специфическое развитие тела:
- болезненная худоба;
- узкие плечи;
- высокий рост;
- выпирание лопаток и ключицы;
- впалая грудь на вдохе;
- длинные конечности;
- искривление позвоночника (сколиоз или кифоз).
Наследственная деформация определяется в 20-65% случаях деформаций грудной клетки. Есть заболевания и специфические синдромы, где данный вид деформации является одним из симптомов. Например, нередко патология развивается на фоне синдрома Марфана.
Синдром Марфана
Для этого заболевания характерна воронкообразная и килевидная деформация грудной клетки.
Синдром Марфана имеет следующие симптомы:
- астеническое телосложение;
- арахнодактилия;
- расслаивающаяся аневризма аорты;
- вывих или подвывих хрусталиков глаз (или иная патология зрения);
- биохимические изменения в обмене коллагена и гликозаминогликанов.
Развитию деформации грудной клетки может способствовать дисплазия соединительной и хрящевой тканей, причиной которой стали ферментативные нарушения.
Спорадические (ненаследственные) формы деформации
Ненаследственная деформация грудной клетки развивается вследствие тератогенных факторов, которые воздействуют на плод во время его развития. Чаще всего неправильное развитие обусловлено несинхронным, негармоничным ростом грудины, реберных хрящей.