10 мифов про подготовку к беременности
Родить нужно до 30 лет. Оптимальный возраст – от 18 до 35 лет, так как у большинства женщин после 35 лет начинается естественное истощение резерва яйцеклеток. Тем не менее родить здорового ребенка можно и после 40 – главное, грамотно пройти подготовку к беременности.
Если забеременеть сразу не получается, то есть проблемы со здоровьем. Этот миф о беременности, пожалуй, входит в тройку лидеров. На самом деле мало кому удается зачать малыша в первые месяц-два. У 60 % пар это получается в течение полугода.
Готовиться к беременности не нужно. Такой подход можно считать безответственностью. Во-первых, беременность для организма женщины – это стресс, и чтобы его перенести, нужно быть здоровой. Также лучше не допускать зачатия во время болезни или приема сильных медикаментов. А вот дополнительный прием микроэлементов и витаминов важен для того, чтобы подготовить организм и повысить шансы зачатия. Например, с этой целью разработан Прегнотон, в состав которого входит аргинин, минералы, экстракт витекса, а также важнейшие для женского организма витамины (подробнее здесь).
Родители могут сами выбрать, кто у них родится – мальчик или девочка. Некоторые пары верят, что пол ребенка можно заранее высчитать по китайскому календарю. Однако этот метод стоит признать суеверием. Пол полностью зависит от того, какую хромосому (X или Y) несет сперматозоид, который оплодотворяет яйцеклетку.
Перед тем как забеременеть, нельзя принимать никакие лекарственные препараты. Это может быть актуально для полностью здоровых будущих мам и не касается женщин с хроническими заболеваниями.
Чтобы забеременеть, нужно увеличить число интимных контактов. Зачатие привязано к овуляции – в остальное время частота половых актов не повлияет на достижение желаемого результата.
При планировании беременности нужно сильно похудеть. Лишний вес действительно связан с определенными рисками по время вынашивания ребенка: на его фоне может подниматься давление, развиться гестационный диабет, могут появиться тромбы. Однако речь идет только о женщинах с ожирением, чей индекс массы тела больше или равен 30. Вопрос о снижении веса должен рассматриваться индивидуально с диетологом, так как строгие диеты с исключением жиров и углеводов, равно как и слишком интенсивные тренировки, могут, наоборот, снижать вероятность зачатия.
При подготовке к беременности достаточно посетить только гинеколога
До наступления беременности женщине важно обратиться не только к своему гинекологу, но также к стоматологу и терапевту. Не лишней будет консультация у инфекциониста – этот специалист поможет определить необходимость вакцинации от ветрянки, кори, краснухи, дифтерии и столбняка, а при необходимости – порекомендует схему.
К зачатию должна готовиться только женщина
Женщина при подготовке к зачатию стремится оградить себя и будущего малыша от многих рисков: она бросает вредные привычки, принимает фолиевую кислоту, йод, витамин Е и другие витамины, проходит обследования, старается наладить питание, сон, образ жизни. Однако родители вносят равный вклад в генетику ребенка. Поэтому будущей отец тоже должен подготовиться к зачатию: отказаться от алкоголя, перегрева паха, посетить некоторых врачей. Подробные рекомендации приведены здесь.
Мужчина при подготовке к зачатию должен употреблять как можно больше белковых продуктов, чтобы улучшить активность сперматозоидов. На самом деле положительное влияние белковых продуктов на уровень активности сперматозоидов не так уж велико. А вот переизбыток белка – это большая нагрузка на печень и почки, что может негативно отразиться на обмене веществ. Повысить уровень тестостерона, с которым напрямую связан сперматогенез, помогут продукты или добавки с достаточным содержанием цинка, селена и аргинина.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Анализ на глюкозу и гемостазиограмма
Обычный анализ крови на глюкозу не так информативен, как обследование на толерантность к глюкозе. Он лишь показывает, имеются ли в данный момент у беременной женщины серьёзные нарушения со здоровьем. Если натощак показатель сахара в крови колеблется от 5,5 до 7 ммоль/л, пациентку отправляют на тест на глюкозорезистентность. Он помогает выявить такое заболевание, как гестационный диабет.
Заболевание встречается довольно часто, примерно у 14% беременных. Причём сложно угадать до наступления беременности, как поведёт себя организм во время вынашивания плода. По мере его развития организму требуется всё больше инсулина для преобразования глюкозы и, если этого не происходит, уровень сахара в крови повышается.
Тест на глюкозотолерантность позволяет отличить гестационный диабет от случайного скачка сахара в крови. Забор крови производится с утра натощак. Затем женщине дают выпить 100 грамм глюкозы и делают спустя час новый забор крови. через час третий забор. Это нужно для того, чтобы понять динамику выработки инсулина.
После приёма глюкозы в норме уровень сахара в крови максимален и достигает 10 ммоль/л, затем в течении часа он падает до 8,5. За три часа уровень сахара полностью приходит в норму.
Окончательный диагноз “гестационный диабет” ставится только после двух независимых тестов, проведённых в разные дни. Ложноположительный результат может быть при эндокринных нарушениях, нехватки калия, проблемах с печенью.
Если всё же диагноз подтверждается, женщина всю беременность придерживается определённой диеты, а после родов она проходит дополнительное обследование. Если анализы продолжают показывать высокий уровень сахара в крови, это указывает на то, что у женщины имеется настоящий диабет, а не гестационный.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Совет №8 – Правильно питайтесь
Не существует продуктов и диет, способствующих зачатию ребенка. Цели правильного питания при подготовке к беременности:
- нормализация веса;
- насыщение организма витаминами и минералами;
- улучшение работы ЖКТ;
- общее укрепление организма.
Советы по правильному питанию во время планирования беременности:
Никаких жестких диет. Строгие ограничения в питании вызывают стресс. Это негативный фактор во время подготовки к беременности. Не обязательно отказываться от любимых продуктов. Достаточно ограничить их количество и сбалансировать рацион по жирам, белкам и углеводам.
Снизить потребление «вредных продуктов». Вредными для здоровья диетологи считают продукты с высоким содержанием жира, консервантов и ароматизаторов. В период планирования следует потреблять меньше фаст-фуда, жареной пищи, газированных напитков. Вредна для организма и пища с высоким содержанием сахара. Чрезмерное употребление углеводов приводит к быстрому повышению уровня глюкозы и инсулина в крови. Это повышает аппетит, нарушает работу иммунитета.
Насытить рацион натуральными продуктами. Основу питания будущих родителей должны составлять овощи, фрукты и натуральные крупы. Белковая часть рациона состоит из свежей рыбы, мяса, птицы, яиц и молочных продуктов. Необходимость в жирах покрывается за счет сыров, красной рыбы, орехов. Клетчатка, необходимая для нормальной работы ЖКТ, содержится в зерновых и бобовых культурах, овощах.
Витаминизация организма
Важно получать витамины и микроэлементы не только в таблетках, но и с питанием. Большое количество фолиевой кислоты содержит шпинат, орехи, красная рыба, гречка
Витамином Е богаты растительные масла, зерновые культуры, яйца. Получить витамин В12 можно из печени и морепродуктов. Рацион должен также содержать продукты, богатые йодом (морская рыба), железом (бобовые, орехи), кальцием (творог).
Соблюдение водного баланса. Готовясь к зачатию, женщине рекомендуется выпивать 2-2,5 литра чистой воды в сутки. Это помогает очистить организм от токсинов и улучшить циркуляцию крови и лимфы в организме. Поддержание водного баланса помогает подготовить эндометрий (внутренний слой матки) к беременности. Вопреки распространенному мифу, большое потребление воды помогает избежать отеков в тканях.
Питание
Исключите фастфуд и жареные, тяжелые блюда, сократите потребление сахара и соли. Питание при подготовке к беременности — это не строгая диета. Речь идет о здоровых продуктах, которые укрепят ваш организм, наполнят его витаминами и микроэлементами.
В своем новом питании сделайте акцент на:
- сезонные овощи и фрукты
- белое мясо
- нежирная рыба
- кисломолочные напитки
- не менее 1,5 литров жидкости в сутки
Полностью исключите из рациона:
- сладкие газированные напитки
- непастеризованное молоко
- блюда с сырыми яйцами
- стейки прожарки Rare и блюда из сырого мяса типа карпаччо
- плохо промытую зелень и овощи
Все дело в хромосомах: старая цитоплазма несет патологии плода
Незрелые яйцеклетки (ооциты) присутствуют в организме девочки с рождения. Каждая получает набор женских половых клеток, которого с запасом хватает на всю жизнь. По мере созревания ооциты делятся. Их хромосомный набор разделяется на пары, расходящиеся в противоположные стороны клетки. Этим процессом «руководят» микротрубочки — клеточные структуры, напоминающие каналы, скрученные из белковых соединений. Один конец трубочек соединяется клеточным полюсом, а другой — с разделяемыми хромосомами.
Цель этой структуры, называемой веретеном деления – растащить хромосомные пары к разным полюсам клетки, чтобы сформировать две яйцеклетки, обладающие одинарным (гаплоидным) набором хромосом.
После оплодотворения материнские клетки дополнятся отцовским генетическим материалом. Клетки зиготы – структуры, из которой сформируется эмбрион, будут иметь двойной (диплоидный) хромосомный набор, сформированный из наследственной информации, взятой у обоих родителей.
Но, если цитоплазма в клетке «старая» трубочки плохо разделяют хромосомы, Процесс созревания яйцеклеток нарушается и разъединившиеся «половинки» получают неравный хромосомный набор. Беременность после 35 приносит и другие проблемы. Их оплодотворение чревато рождением потомства с генетическими аномалиями. Из-за сбоя веретена деления у возрастных женщин чаще рождаются дети с тяжелыми наследственными патологиями – синдромами Дауна, Лежена, Прадера- Вилли, Ди Джорджи, Вольфа-Хиршхорна. Если организм отторгает неправильно развивающийся эмбрион, возникает выкидыш.
Поэтому природа, используя защитные механизмы не дает оплодотворятся клеткам с неправильным генетическим набором. Женщина не может забеременеть, несмотря на сохраненную менструальную функцию и нормальный гормональный фон. Если в будущем науке удастся найти лекарство, способное «отремонтировать» сломанное веретено деления или омолодить клеточную цитоплазму, бесплодие можно удастся отодвинуть на поздний возраст.
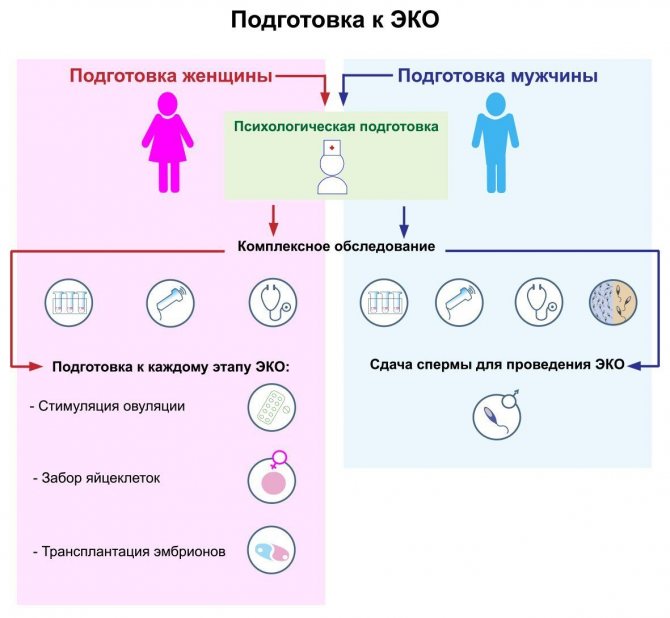
Комплексное обследование супружеской пары
Чтобы этапы прегравидарной подготовки вас не пугали, давайте изучим их поподробней и узнаем, что именно включает в себя обследование перед зачатием. Для начала пару осмотрит терапевт и определит, какие анализу понадобится сдать. Потом женщина отправится на дальнейшее обследование к гинекологу, а мужчина ― к андрологу.
Общее обследование пары
- Осмотр у семейного доктора.
- Забор общих анализов (кровь/моча) и крови на биохимию.
- Диагностика хронических заболеваний и консультация у специалистов (эндокринолог, пульмонолог, кардиолог, стоматолог и др.).
- Идентификация группы крови для профилактики резус-конфликта у беременной женщины и у ее малыша после рождения.
- Прегравидарная подготовка эндометрия. Проводится при хроническом эндометрите или при гипоплазии эндометрия.
- Сдача анализов на ВИЧ, сифилис, гепатит.
- Анализ на торч-инфекции.
- Консультация в генетическом центре.
Это делается по желанию будущих родителей. Но бывают случаи, когда помощь генетика просто необходима:
- возраст женщины более 35 лет, у мужчины ― более 50 лет;
- мертворождение или аномалии развития эмбриона в прошлом;
- генетические заболевания в семье;
- кровные узы между супругами.
Обследование мужчины у врача-андролога
Этапы прегравидальной подготовки обязательны для мужчины, даже если он чувствует себя совсем здоровым. Кроме процедур перечисленных выше, мужчинам рекомендуют сдать спермограмму, чтобы оценить активность и качество сперматозоидов. На репродуктивное здоровье сильно влияют стрессы, курение, алкоголь и малоподвижный образ жизни. Если обследование проводится на предмет «бесплодия», также определяется гормональный статус.
Обследование у женщин
Не удивительно, что прегравидарная подготовка женщин более тщательная и долгая. Ведь от состояния здоровья мамочки, зависит период вынашивания и рождения.
Дополнительно женщине проводят ряд исследований:
- Полный гинекологический осмотр, включая кольпоскопию и взятие мазков на наличие атипических клеток.
- Узд внутренних органов, чтобы исключить новообразования, эндометриоз, пороки строения матки
- Обследование гормональной панели, если присутствуют признаки нарушений: нерегулярный цикл, чрезмерное оволосение, акне.
- Коагулограмма – анализ на свертываемость крови.
- Комплексное обследование щитовидной железы под наблюдением эндокринолога: гомоны Т4, ТТГ и УЗ-диагностика. Скрытая форма гипотиреоза может вызывать спонтанный выкидыш или умственную отсталость у ребенка (кретинизм).
- Гистологическое исследование жидкости из полости матки, если присутствует хроническое воспаление невыясненной этиологии.
- Диагностика аутоиммунных нарушений.
Что может повлиять на результаты
Перед проведением анализа на ТТГ пациенту рекомендуют исключить воздействие факторов, способных повлиять на результат анализа или серьезно затруднить его интерпретацию.
К ним относят следующее:
- Гормональные препараты, влияющие на уровень ТТГ. На систему работ связей в системе «щитовидная железа – гипофиз» влияют медикаменты в течение шести недель.
Контроль уровня тиреотропина производят
только в течение двух месяцев после корректировки гормональных препаратов. - Лекарства. К увеличению концентрации приводит широкий круг лекарственных препаратов: Амиодарон, Атенолол Мотилиум и многие другие.
Перед сдачей крови на ТТГ стоит обсудить с врачом список лекарств, которые вы принимаете постоянно. Если это возможно, он предложит временно отказаться от их приема. - Тяжелый стресс. При нахождении пациента в длительной неразрешимой стрессовой ситуации или переживание кратковременной сильной стрессовой ситуации способно
привести к вариациям концентрации тиреотропина. - Физические нагрузки. Тяжелый физический труд или высокая нагрузка на спортивных тренировках существенно изменяет уровень ТТГ.
- Инфекционные болезни. Если в недавно перенесли инфекционную патологию, которая значительно изменяет концентрацию тиреотропного гормона, предупредите
об этом медицинский персонал. - Время суток. Уровень ТТГ в крови существенно варьирует в течение дня. Поэтому мониторинг этого показателя всегда проводят в одно и то же время суток.
- Беременность. Содержание тиреотропина значительно увеличивается в третьем триместре беременности.
Когда целью проведения анализа является контроль проводимой терапии заболеваний щитовидной железы, за день перед проведением диагностических процедур приостанавливают
прием препаратов.
Обследование щитовидной железы
Развитие беременности и здоровье малыша во многом зависит от состояния щитовидной железы женщины. Нехватка или избыток тиреотропного гормона (ТТГ) приводит к различным проблемам и нарушениям:
- замирание беременности;
- преждевременные роды;
- отслойка плаценты;
- нарушение психофизического развития малыша;
- появление гестационного сахарного диабета;
- развитие гестоза (сильного токсикоза);
- слишком сильное кровотечение после родов;
- пороки развития нервной трубки у эмбриона.
ТТГ является гормоном, обязательным для сдави при планировании беременности. Нормой считается показатель 0,4-4 мЕд/л. Идеальным для зачатия является показатель 1-2 мЕд/л. При гипо- или гипертериозе женщине назначают лечение под наблюдением врача, потому что резкое падение гормона вызывает сердечно-сосудистые проблемы.
Учитывая распространённость проблемы с щитовидной железой, нередко у женщины, сдающей анализы перед беременностью, обнаруживаются совсем другие проблемы со здоровьем, о которых она и не подозревала
Вот почему так важно знать состояние своей щитовидной железы до зачатия
Что нужно предпринять до наступления зачатия и беременности
Когда результаты исследований готовы, супружеской паре разрешается приступать к зачатию, если со здоровьем все хорошо. В случае каких-либо отклонений врачом назначается алгоритм индивидуального лечения (медикаментозное, оперативное, комплексное). Лечение откладывает беременность на 3-6 месяцев в зависимости от сложности болезни.
На этапе подготовки пары к зачатию и женщины к вынашиванию беременности даются следующие рекомендации:
- Отказ от алкоголя и сигарет.
- Активный образ жизни.
- Прием фолиевой кислоты в количестве 400 мкг для женщины и витамина Е обоим партнерам.
- Спокойная атмосфера и никаких стрессов.
- Профилактика ОРВ и гриппа.
- Оптимистический настрой.
- Рациональное питание с достаточным количеством овощей и жиров.
- Табу на продукты с консервантами, красителями и всяческие БАДы.
Гинекологический осмотр и УЗИ перед беременностью
Самым первым действием женщины, желающей родить ребёнка, является консультация у врача-гинеколога. После обычного опроса (имелись ли в роду случаи рождения детей с патологиями, были ли операции в области гинекологии) специалист проводит осмотр в гинекологическом кресле. Он включает в себя две процедуры: визуальный осмотр и забор анализов.
Обследование начинается с осмотра вагинальными зеркалами. Это условное название двустворчатого инструмента, главная задача которого заключается в расширении стенок влагалища с целью осмотра влагалищных стенок и шейки матки, а также для взятия мазка. Женщина сама может купить одноразовый комплект Юнона, включающий пластиковое зеркало, цитощётку, перчатки и другие приспособления.
Использование зеркала может быть довольно болезненным для нерожавших женщин, потому что стенки влагалища у них довольно плотно сомкнуты.
Однако опытный специалист сделает осмотр максимально безболезненным и комфортным. К тому же при осмотре нерожавших женщин используется зеркало с диаметром 23 мм и длиной створок до 75 мм. Благодаря зеркалу врач выявляет следующие проблемы:
- воспаление влагалища или шейки матки;
- ложная и истинная эрозия шейки матки;
- полипы;
- истмико-цервикальную недостаточность (неспособность шейки матки полностью смыкаться);
- изменения эпителия влагалища или шейки матки.
Если при осмотре врач замечает изменения в строении эпителия шейки матки, то проводит колькоскопию – осмотр слизистой поверхности с помощью бинокуляра, увеличивающего картинку до 40 раз. Атипичные участки исследуются с помощью зелёного фильтра, который визуализирует сосудистое русло.
Колькоскопия исключает неопластические процессы эпителия шейки матки, предшествующие раку. По статистике рак шейки матки встречается у 6% беременных, гораздо чаще встречается дисплазия. При обнаружении серьёзной патологии женщине придётся отказаться от беременности до полного выздоровления, потому что рост опухоли после родов значительно увеличивается.
Какие обследования нужно пройти, если это повторная беременность?
Если в анамнезе женщины уже была беременность, закончившаяся родами (не выкидыш, не аборт), планирование хоть и незначительно, но упрощается, а поводов для беспокойства намного меньше, особенно если беременность протекала легко.
Ключевое значение играет обследование гинеколога: опрос (как росли и развивались предыдущие дети), гинекологический осмотр для оценки состояния половых органов, определения патологий матки, влагалища
Также очень важно, проводилось ли при первых родах кесарево сечение и по каким показаниям
Гинеколог обязательно узнает, не было ли в анамнезе абортов, выкидышей, случаев мертворождения или замершей беременности. После консультации гинеколога потенциальные родители проходят те же самые обследования, что и пары при планировании первой беременности.
Также необходимо пройти обследование и будущему отцу, особенно если первый ребенок рожден не от него.
Беременность после 40: риски
Некоторые из перечисленных проблем действительно могут возникнуть, но другие безосновательны или маловероятны. Посмотрим, какие опасности реальны, а какие являются плодом воображения.
Беременность сопряжена с гормональной перестройкой, которая может проявляться по-разному. Одни женщины становятся чересчур чувствительными, ранимыми, плачут по любому поводу. Другие сильно устают. Третьи, напротив, чувствуют прилив сил, становятся активными и энергичными. Считается, что в возрасте 18-35 лет эти колебания меньше сказываются на состоянии здоровья женщины, организм к ним легче адаптируется.
К 40 годам состояние организма ухудшается, появляются хронические болезни, некоторые органы работают хуже. И поэтому «гормональная буря» может вызвать обострение каких-то проблем, ухудшение самочувствия. Но в действительности осложнения при хронических болезнях во время беременности могут возникнуть и у молодых мам. А перепады настроения многим женщинам удается контролировать даже лучше, чем в молодости.
С медицинской же точки зрения после 40 лет организм женщины претерпевает следующие изменения:
Замедляется работа яичников.
Возникает гормональный дисбаланс.
Могут развиться хромосомные аномалии яйцеклеток, из-за чего с возрастом увеличивается вероятность рождения ребенка с синдрома Дауна.
В тканях матки появляются различные нарушения.
Именно эти возрастные изменения могут стать причиной осложнений поздней беременности:
Увеличивается вероятность выкидыша.
Возможны тяжелые роды (они встречаются у зрелых рожениц чаще, чем у молодых).
Может развиться сахарный диабет, гестоз (сопровождается повышением артериального давления, резко ухудшается работа почек).
Обостряются хронические заболевания.
Также стоит учитывать, что с возрастом ухудшается качество яйцеклеток и состояние эндометрия. Поэтому зачать ребенка после 40 лет бывает непросто. Безуспешные попытки не лучшим образом сказываются на эмоциональном состоянии женщины. А плохое настроение вызывает, в свою очередь, повышение уровня пролактина, который блокирует наступление беременности. Получается замкнутый круг. Но и его можно разорвать, если грамотно подойти к подготовке к беременности.
Обследование перед беременностью
Консультация врача — первое, что необходимо сделать, если вы не хотите пустить все на самотек. Во время визита к врачу будут составлены:
1. ваша медицинская история — подготовьте заранее ответы на следующие вопросы:
1.1 лекарства, которые вы в настоящий момент принимаете,
1.2 предыдущие беременности,
1.3 питание,
1.4 физическая активность,
1.5 состояние здоровья;
2. семейная история, в зоне особого внимания — случаи:
2.1 диабета,
2.2 повышенного давления,
2.3 эпилепсии,
2.4 пороков развития,
2.5 детских смертей,
2.6 психических и умственных заболеваний,
2.7 многоплодных беременностей.
В рамках медико-биологического обследования назначаются следующие процедуры:
1. клинический и биохимический анализ крови,
2. общий анализ мочи,
3. УЗИ органов малого таза,
4. анализ на TORCH-инфекции, опасные для плода:
4.1 токсоплазмоз,
4.2 краснуха (сделать прививку, если не была сделана ранее, не позднее чем за 3 месяца до планируемой беременности),
4.3 цитомегаловирус,
4.4 герпес и некоторые другие инфекции;
5. анализ на инфекции, в том числе заболевания, передающиеся половым путем (ЗППП):
5.1 хламидиоз,
5.2 уреаплазмоз,
5.3 микоплазмоз,
5.4 гонорея,
5.5 кандидоз,
5.6 вирус папилломы человека,
5.7 стрептококк группы В и золотистый стафилококк,
5.8 гарднереллез,
5.9 ВИЧ-инфекция,
5.10 гепатит В и С;
6. анализ на группу крови и резус-фактор;
7. гормональный анализ;
8. консультация терапевта;
9. консультация эндокринолога;
10. консультации специалистов, на контроле у которых стоит будущая мама;
11. обследование у стоматолога;
12. спермограмма будущего отца (опционально).
Подготовка к беременности – шаг первый
Первым этапом планирования второй беременности должен стать визит к врачу и медицинский осмотр. Это не значит, что если здоровье женщины не идеально, то она не имеет права стать мамой. Однако привести в порядок свой организм необходимо, чтобы помочь плоду развиваться правильно. Поэтому женщина перед тем, как планировать второго ребенка, должна убедиться, что ее организм восстановился после первых родов. Оптимальной возрастной разницей между детьми врачи называют 3–4 года. Ученые обосновывают такой срок тем, что для полной послеродовой реабилитации необходимо минимум 2 года.
За это время восстанавливается менструальный цикл, стабилизируется гормональный фон, женщина привыкает к роли матери и ее эмоционально-психическое состояние становится более-менее уравновешенным. Последний фактор имеет огромное значение, учитывая, как негативно влияет на здоровье чрезмерная возбудимость, раздражительность, уныние. Термин «послеродовая депрессия» знаком многим женщинам не понаслышке. Так вот, чтобы это негативное явление не испортило жизнь вам и всей семье, со второй беременностью стоит повременить, пока первенцу не исполнится 2 года.
Планируя завести второго ребенка, женщине следует пройти полное медицинское обследование перед зачатием. В него входит:
- обследование у гинеколога (только врач сможет оценить состояние половой системы и готовность к новой беременности);
- консультация у эндокринолога (возможно, потребуется сдать анализы, чтобы убедиться в отсутствии гормональных проблем);
- посещение терапевта, кардиолога, стоматолога и по показаниям других специалистов, если в анамнезе есть хронические заболевания.
Перед второй беременностью рекомендуется по максимуму избавиться от любых воспалительных очагов, включая кариес. Это связано не только с тем, что во время беременности женщине некогда будет лечиться или будут под запретом какие-то лекарственные препараты (хотя многие виды наркоза запрещены беременным и лечить зубы придется под легким обезболиванием). Следует понимать, что наличие воспаления в организме угрожает обернуться серьезными осложнениями. Так что лучше предотвратить подобные риски.
Подготовка к процедуре
Накануне анализа на гормон ТТГ в крови пациенту рекомендуют с осторожностью относиться к приему медикаментозных препаратов и витаминных комплексов с содержанием йода.
Он искажает результаты анализа. Врачи рекомендуют отказ от приема лекарств, угнетающих образование гормонов, за две недели до момента тестирования на гормоны
Если по каким-либо причинам это сделать невозможно, предупредите врача лаборанта о применяемых препаратах. Чтобы результат анализа был достоверен, готовиться
к нему начинают за трое суток. Для получения корректных данных тестирования рекомендуют сделать следующее:
- отказ от спиртного и газировки;
- диета с исключением жирного, острого и жареного;
- ограничения курения;
- исключение психоэмоционального напряжения;
- воздержание от спортивных нагрузок и физического труда;
- нельзя ужинать позже 20.00;
- исключить выполнение остальных медицинских процедур (внутривенных, внутримышечных инъекций, массажа);
- избегайте накануне диагностических манипуляций (рентгеноскопии, ультрасонографии);
- отмена физиотерапевтических процедур.
Сдают анализ крови на ТТГ на голодный желудок. Разрешают выпить стакан воды без газа.
Ключевые этапы прегравидарной подготовки
Большинство пар думают, что планирование беременности ― это попить витамины и бросить курить за 1-2 месяца до этого момента. Это уместно только для молодых и полностью здоровых супругов. Прегравидарная подготовка к желанной беременности начинается за 6-10 месяцев до «работы» над беременностью. Это хлопотливый процесс с определенным перечнем процедур. Возможно, что это отнимет немало сил и финансов, но вы с уверенностью и чистой совестью будете ожидать рождения малыша.
Она показана в таких случаях:
- самопроизвольный выкидыш;
- замершая предыдущая беременность;
- пороки развития плода в прошлом;
- наличие в анамнезе хирургических операций и абортов;
- хронические заболевания.
Прегравидарная подготовка к беременности проходит в несколько этапов:
- Медицинское обследование супругов: сбор анамнеза заболеваний в прошлом, сдача необходимых анализов и диагностические процедуры, консультации ряда специалистов.
- Подготовка пары к зачатию и женщины для вынашивания беременности.
- Вычисление благоприятных дней для зачатия.
Норма витамина Д в крови у женщин и мужчин
В научной среде долгое время велись споры о том, какая именно форма кальциферола дает максимальную информацию о содержании его в крови и какие значения считать нормой. В настоящее время оптимальным вариантом считается измерение объема промежуточного гидрокси-кальциферола – 25 ОН витамин Д – в плазме крови.
Нормой для человека, обеспечивающей здоровье костей и организма в целом, является показатель не ниже 30 нг на миллилитр. И хотя не удалось выявить положительного влияния повышения уровня, иногда оптимальным считается интервал от 75 до 125 нг на миллилитр. Для витамина Д норма в крови у мужчин и женщин одинакова. Подробнее о наиболее современной трактовке значений – в таблице:
Статус витамина D | Концентрация в плазме, нг/мл |
| Выраженный дефицит | менее 10 |
| Недостаточное потребление | от 10 до 30 |
| Норма | 30-100 |
| Гипервитаминоз | более 150 |