Чем опасно обструктивное апноэ для женщин в положении
Обструктивное апноэ – это не что иное, как остановки дыхания во сне, количество которых при тяжелой форме заболевания нередко достигает нескольких сотен за ночь. То есть суммарно за период ночного покоя беременная может не дышать примерно 2-3 часа, а ее организм испытывает сильный стресс из-за кислородного голодания. Каждый вдох после остановки дыхания сопровождается микропробуждением: они практически никогда не запоминаются, но из ночи в ночь не дают нормально выспаться.

Храп у беременной – не просто раздражающий фактор для супруга. В первую очередь, это тревожный сигнал, что здоровье малыша и будущей матери может быть под угрозой
Но недосып – это самое безобидное, с чем сталкивается храпящая беременная женщина. Обструктивное апноэ сна в период вынашивания ребенка оборачивается серьезными проблемами, среди которых:
- Артериальная гипертония: повышенное артериальное давление может вызвать преждевременные роды, выкидыш, гипотрофию плода, перинатальную смертность;
- Преэклампсия: данное состояние чревато отеками, отрицательным влиянием на печень и почки, а также ухудшением кровообращения плаценты;
- Гипоксия плода: недостаток кислорода неблагоприятно влияет на формирование органов ребенка и угрожает выкидышем;
- Гипотрофия: задержка развития – одна из причин возникновения различных аномалий у младенца.
Шаг 3. Начните терапию
Параллельно с внесением корректив в образ жизни начинайте лечение сонного апноэ. Все рекомендации касательно терапии должен дать ваш сомнолог. В зависимости от типа и степени тяжести апноэ сна врач может вам предложить следующие варианты.
СИПАП-терапия. Аппарат создает постоянное положительное давление в верхних дыхательных путях, чтобы предотвратить спадение мягких структур глотки. Метод считается «золотым стандартом» лечения обструктивного апноэ сна.
БИПАП-терапия. Аппарат генерирует два уровня давления – более высокое для вдоха и более низкое для выдоха. Чаще используется при обструктивном апноэ в сочетании с вызванной тяжелым ожирением дыхательной недостаточностью (так называемый Пиквикский синдром), а также если необходимое терапевтическое давление воздуха чересчур высокое и вызывает у пациента сильный дискомфорт на выдохе. Кроме того, БИПАП-терапия может быть рекомендована некоторым пациентам с центральном апноэ сна.
Адаптивная сервовентиляция. Интеллектуальное оборудование вспомогательной вентиляции, которое сравнивает реальное дыхание спящего с его нормальным дыхательным ритмом, анализируя в режиме реального времени все несоответствия, и с их учетом генерирует воздушный поток с оптимальными параметрами. Используется преимущественно для лечения пациентов с центральным апноэ сна.
Внутриротовые приспособления. К внутриротовым приспособлениям с клинически доказанной эффективностью относятся только индивидуальные регулируемые стоматологические капы. Они изготавливаются индивидуально на заказ по слепку зубов. Устройства удерживают нижнюю челюсть в слегка выдвинутом вперед положении, не давая ей смещаться назад и перекрывать дыхательный просвет. Подходят для лечения неосложненного храпа и обструктивного апноэ легкой степени.
Кислородотерапия. При апноэ центрального типа лечащий врач может рекомендовать вам использовать не БИПАП или адаптивный сервовентилятор, а устройство для дополнительной подачи кислорода во время сна.
Лечение заболеваний, повлиявших на возникновение храпа
Если сонное апноэ является последствием сердечных или нейромышечных заболеваний, важно прежде всего разобраться с этими проблемами, т.к. это может существенно уменьшить количество остановок дыхания во сне.
Зачем измеряют сатурацию при коронавирусе?
Сатурацию при коронавирусе измеряют, чтобы быстро выявить опасную для жизни гипоксемию. Таким образом определяют тяжесть заболевания и принимают решение о дальнейших действиях: госпитализация, кислородная поддержка, компьютерная томография.
В зарубежной литературе есть термин «тихая гипоксемия» (Silent Hypoxemia), который появился только недавно, в условиях пандемии COVID-19, когда стало ясно, что довольно большой процент пациентов поступает в больницу с острой нехваткой кислорода, непропорциональной симптомам. Выходит так, что больные могут дышать, не задыхаются, сильный кашель и температура отсутствуют, при этом легкие сильно поражены, сатурация критически низкая, и необходим дополнительный кислород.
Может ли пациент с симптомами коронавируса как-то заподозрить у себя нехватку кислорода в связи с пневмонией? Да.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Профилактические мероприятия
Профилактические мероприятия для предотвращения задержки дыхания у грудничков сводятся в основном к правильному обустройству места сна и позиции ребенка:
- Следить за тем, чтобы новорожденный не лежал на животике, когда спит. Лучшая поза – на боку или спинке;
- Ответственно следует подойти к выбору матраса. Он должен обладать достаточной жесткостью. Не допускается использование пуховых перинок, подушек и одеял. Также запрещается присутствие больших мягких игрушек в постели малыша;
- В качестве одеяла лучше применять легкий плед, не поднимая его выше линии плеч младенца;
- Необходимо контролировать температуру воздуха в помещении, где спит ребенок. Идеальное ее значение – 18-20ºС. Максимальное – 24ºС. При более высоких температурах мозгу требуется больше кислорода, и его чувствительность к гипоксии возрастает;
- Противопоказано курение в комнате грудничка;
- Кроватку малышей, склонных к задержке дыхания, лучше разместить в одной комнате с родителями для облегчения наблюдения за ребенком.

Младенец спит в комнате родителей
Дети, которые перенесли апноэ в раннем возрасте, в последующем не нуждаются ни в каком специализированном лечении. Риск осложнений также невелик при внимательном наблюдении за малышом и своевременном обращении к специалистам.
Возможные осложнения для здоровья ребенка
Начнем с того, что при дыхании ртом воздух не прогревается, не очищается и не увлажняется, как это происходит при носовом дыхании. По этой причине у таких детей значительно возрастает риск возникновения заболеваний верхних и нижних дыхательных путей. В случае игнорирования родителями данного симптома, негативные последствия не заставят себя ждать:
- гипоксия – недостаточное снабжение тканей организма ребенка кислородом, в том числе головного мозга, неминуемо отразится на самочувствии, поведении и успеваемости ребенка;
- ослабление иммунитета: частые простуды, гаймориты, фарингиты, ларингиты, бронхиты и трахеиты, – все то, о чем мы упоминали выше;
- снижение слуха и воспалительные заболевания среднего уха (острый или хронический отит);
- формирование неправильного прикуса и скученность зубов, вследствие чего могут возникнуть проблемы с жеванием и дикцией;
- голос становится гнусавым и монотонным с носовым резонансом из-за неправильного направления голосовой выдыхательной струи (ринофония);
- формируется «аденоидный тип лица»: отвисшая челюсть, открытый рот и т.д.
Как видите, проблема не столь безобидна, как могло показаться на первый взгляд.
Лечение и профилактика храпа и обструктивного апноэ
На вопрос, как бороться с храпом при беременности можно дать ответ, только зная истинную суть проблемы. То есть необходимо провести специальное обследование – кардиореспираторное мониторирование или полисомнографию. Если в итоге выяснится, что это простой храп или легкая форма обструктивного апноэ, то помочь справиться с проблемой могут сравнительно простые мероприятия:
При наборе лишнего веса нужна специальная диета;
Для уменьшения физиологических отеков важно ограничивать потребление поваренной соли и жидкости, особенно – во второй половине дня;
При наличии патологических отеков терапия назначается врачом после конкретизации диагноза.
Уменьшить дискомфорт, вызванный ринитом беременных, помогут:
- Возвышенное положение головы во время сна;
- Дыхательная гимнастика;
- Промывание носа физиологическим раствором или стерильной морской водой, купленной в аптеке;
- Увлажнение воздуха в спальне;
- Минимизация контакта с внешними раздражителями, такими как сигаретный дым, резкие запахи, пыль и цветочная пыльца;
- Использование специальных пружинящих полосок для расширения носовых ходов.
Единственный способ надежно защитить здоровье матери и ребенка при тяжелой форме апноэ сна – это СиПАП-терапия
Если же сомнолог диагностировал среднюю или, особенно, тяжелую форму синдрома ночного апноэ, ни один из перечисленных выше методов не даст полноценного результата. Единственный на сегодняшний день эффективный метод борьбы с таким «храпом» – это СиПАП-терапия. Это лечение совершенно безопасно во время беременности и гарантированно защищает будущую маму и малыша от негативных последствий кислородного голодания, связанного с остановками дыхания во время сна.
Проявления
Симптоматика преимущественно определяется основным заболеванием. Наиболее распространенным является простуда:
- малыш часто дышит, нередко ртом;
- носовое дыхание затруднено из-за отека слизистой либо наличия соплей;
- повышается температура;
- отмечается потливость или озноб;
- на фоне лихорадки учащается сердцебиение;
- наблюдаются кашель, сопение, похрюкивание во сне;
- кашлевой рефлекс может быть вызван не только трахеитом, бронхитом или ларингитом, но и затеком слизи из носоглотки;
- возникает ухудшение общего самочувствия (сонливость, вялость, раздражительность).
Нередко выявляется закономерность между возрастом пациента и проявлениями патологии. Чем меньше ребенок, тем выраженнее интоксикационный синдром с сопутствующим учащением пульса и дыхания.
Вторичные расстройства сна
Вторичные нарушения встречаются гораздо чаще, чем первичные, и характеризуются нормальными показателями данных полисомнографии. Нарушение паттерна сна часто носит преходящий характер, однако может вызвать серьезные проблемы в семье, если продолжается в течение длительного времени. Наиболее часто встречающимся вторичным расстройством сна являются ночные пробуждения и нежелание засыпать в назначенное время, что чаще всего наблюдается у только начинающих ходить детей и вообще в дошкольном периоде. Хотя 95% новорожденных плачут после ночного пробуждения и требуют родительского внимания для повторного засыпания, к возрасту одного года от 60 до 70% детей могут уже в принципе заснуть вновь самостоятельно
Важной является концепция ассоциаций сна. Ребенок, который укладывается в постель в бодрствующем состоянии и учится засыпать используя комфортные для него меры, как правило, способен успокаиваться сам, если вдруг просыпается посередине ночи
И напротив, ребенок, который засыпает при помощи родителя, например покачиванием или просто благодаря физическому присутствию, может испытывать сложности к самостоятельному засыпанию после ночного пробуждения. В таких случаях родителям можно порекомендовать изменить поведение, перестать укачивать ребенка и т.д., ждать дольше обычного, когда ребенок плачет после пробуждения, пока ребенок постепенно не научится успокаиваться и засыпать самостоятельно.
Можно ли самостоятельно быстро поднять сатурацию?
До приезда скорой помощи и оксигенотерапии больной может принять следующие меры:
1. Сделайте дыхательные упражнения
Сядьте прямо, опустите плечи, выпрямитесь и постарайтесь расслабиться.
Упражнение 1
- Поднимите одну руку вверх и возьмитесь за торшер / перекладину / ручку двери, чтобы зафиксировать положение руки.
- Другую руку положите на диафрагму. Глубоко дышите, приподнимая диафрагму на вдохе.
Упражнение 2
- Продолжайте держать одну руку вверх, другую держите вытянутой вперед.
- На вдохе поворачивайте корпус в сторону вытянутой прямо руки (если поднята левая рука — поворачивайте корпус влево и наоборот).
Упражнение 3
Глубоко дышите с одной поднятой вверх рукой. Рука зафиксирована на любом предмете (торшер) или стене.
Откройте окна и проветрите помещение.
Лежите до 30 минут на животе.
Важно! Пожилым пациентам ввиду индивидуальных анатомических особенностей лежать на животе нельзя — возможно сдавливание дыхательного органа. Нет данных, что какие-либо медикаменты способны эффективно повысить у больного коронавирусом сатурацию
Однако при отсутствии индивидуальной непереносимости и наличии в домашней аптечке аспирина, допустимо использование этого препарата
Нет данных, что какие-либо медикаменты способны эффективно повысить у больного коронавирусом сатурацию. Однако при отсутствии индивидуальной непереносимости и наличии в домашней аптечке аспирина, допустимо использование этого препарата.
Прием антикоагулянта аспирина ассоциируется со снижением потребности в механической вентиляции легких и в переводе в отделение интенсивной терапии, а также со снижением смертности пациентов, госпитализированных с COVID-19.
В целом, врачи, работавшие с тяжелобольными пациентами, неоднократно отмечали, что оксигенотерапия, а точнее постоянное пребывание пациента «на кислороде» менее эффективно, чем дыхательные упражнения. Больной должен самостоятельно, под контролем медицинского персонала дышать, «разминая» и стимулируя легкие.
Важно!Выполнение популярного упражнения с «надуванием» воздушных шариков не допустимо при поражении легких КТ-2, КТ-3, КТ-4 и особенно у пожилых пациентов, поскольку поврежденный и перерастянутый легочный матрикс может просто не выдержать нагрузки
Причины патологии
В группе риска – недоношенные младенцы. Основная причина апноэ у детей, появившихся на свет раньше времени – недоразвитость центров дыхательной регуляции. По мере созревания ЦНС приступы обычно сходят на нет. У доношенных младенцев, а также малышей старше 1 года приступы, в основном, возникают из-за обструкции дыхательных путей в силу врождённых или приобретённых заболеваний. Самая распространенная причина ОАС – гипертрофия аденоидов. Среди прочих:
- ожирение;
- ДЦП;
- синдром Дауна;
- гипертрофия миндалин;
- врождённые аномалии развития дыхательных путей;
- другие заболевания, провоцирующие сужение просвета дыхательных путей.
Как диагностировать и как лечить патологию?
Для диагностики ЛОР-патологии верхнего нёба иногда бывает достаточно эндоскопического исследования. При необходимости для исследования пазух носа могут быть выполнены рентген-снимки или компьютерная томография (КТ).
Что касается аденоидов, то на первых двух стадиях могут применяться консервативные методы лечения. При третьей стадии показана хирургическая операция (аденотомия) с последующим лечением антибактериальными препаратами. Аналогично решается проблема с миндалинами и полипами. Дополнить лечение могут физиотерапевтические процедуры: ингаляции, электрофорез, лазеротерапия и ультразвук
В заключение темы напомним родителям о важности профилактических мероприятий, соблюдение которых позволит сохранить и укрепить здоровье ребенка:
- ежедневно выполняйте влажную уборку и проветривайте помещение;
- обустройте ребенку антиаллергичный быт и удобное спальное место;
- вовремя и до окончательного выздоровления лечите простудные (воспалительные) заболевания;
- обеспечьте ребенку полноценное питание и регулярные прогулки на свежем воздухе.
Причины задержки дыхания
Апноэ встречается у 1 из 100 новорожденных. У грудных детей, родившихся в срок, самая низкая частота апноэ (около 0,1%), она уменьшается в соответствии со степенью созревания плода. Задержка дыхания бывает у 5-7% детей, родившихся после 34-35 недель беременности, и почти у всех новорожденных после 28 недель беременности.
Наиболее частой причиной задержки дыхания во сне у ребенка является неполное развитие механизмов, регулирующих дыхательный ритм, связанное с незрелостью недоношенного ребенка.
Другие причины апноэ у грудничков:
- инфекции;
- перинатальная гипоксия;
- врожденные патологии обмена веществ;
- неподходящая температура окружающей среды;
- прием матерями опиодных препаратов или средств, содержащих высокие дозы магния, в период, предшествующий родам;
- использование лекарств для лечения грудничков, которые снижают функцию дыхательного центра в головном мозге;
- внутричерепное кровотечение;
- некротический энтероколит;
- сердечные заболевания;
- низкое содержание глюкозы в крови.
Недоношенный младенец
У подросших грудничков (от нескольких месяцев и старше года) на первый план выходят другие причины, связанные с обструктивным характером заболевания:
- анатомические аномалии – синдром Робена, заячья губа и др.;
- аллергические реакции;
- большой вес;
- увеличение миндалин и рост аденоидов;
- спазмы гортанных мышц;
- задержка формирования хрящевой ткани, как следствие чрезмерная мягкость нёба.
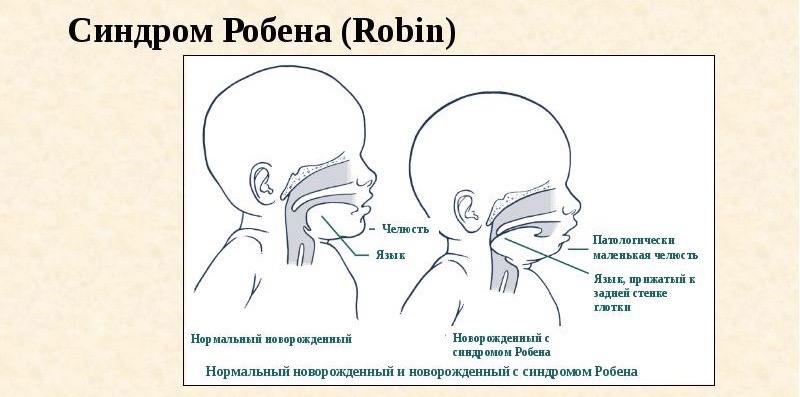
Синдром Робена у грудничка
Виды
Младенческое апноэ – что это такое? Специалисты различают несколько видов данной патологии.
У грудничка, рожденного в срок, может наблюдаться апноэ следующих типов:
- центральное – кратковременная остановка дыхания, которая происходит у младенцев непроизвольно;
- обструктивное – ребенок перестает дышать из-за острукции (закупорки) дыхательных путей.
У недоношенных новорожденных может возникнуть:
- первичное апноэ – наблюдается из-за затрудненной работы легких сразу после появления младенца на свет либо через 3-6 месяцев после рождения;
- вторичное – остановка дыхания после первичной вентиляции.
Для вторичного апноэ характерна не только остановка дыхания, но также снижение давления и общее ослабление мышечного тонуса. Это состояние может спровоцировать в дальнейшем развитие осложнений.
Когда нужна госпитализация и кислородная поддержка?
- Если показатель упал до 93%, и больной чувствует себя плохо (выражена гипоксемия, дыхательная недостаточность, респираторная симптоматика).
- При значительном проценте поражения легких на КТ (> 50%, при КТ-3, КТ-4).
- Пожилой возраст пациента.
- Сопутствующие хронические заболевания дыхательной системы.
- Сопутствующие хронические заболевания сердечно-сосудистой системы.
- Изначально низкая сатурация на фоне анемии.
- Беременным женщинам.
- Пациентам с иммунодефицитом.
- Пациентам с ожирением.
- При сахарном диабете.
Снижение сатурации опасно прежде всего для этих групп пациентов.
Если у госпитализированного пациента сатурация низкая и не поднимается даже с кислородом, то согласно действующим рекомендациям врачей-реаниматологов, больному проводится интубация трахеи.
Совместный сон
Совместный сон – это термин, который относится к родителям и детям, которые спят в одной постели. Многие эксперты неодобрительно относятся к такой практике из-за озабоченности возможными сексуальными домогательствами или нарушением личностной независимости. Однако статистические исследования не подтверждают достоверно этих опасений. Совместный сон особенно развит в ряде культур, считается, что он способствует чувству безопасности и любви у ребенка. Независимо от вышесказанного, можно утверждать, что частота совместного сна гораздо выше, поскольку родители могут просто не говорить об этом или даже скрывать из-за опасения, что врач неодобрительно отнесется к этому. По разным данным, 33-55% дошкольников и 10-23% школьников спят в одной постели с одним из родителей. Нельзя не учитывать вероятность драматических последствий, не связанных собственно с нарушениями сна. Недавно специальная комиссия в США опубликовала доклад, в котором за 8 лет описаны 515 смертей детей в одной кровати со взрослыми. Примерно каждая четвертая смерть была вызвана механическим сдавлением ребенка взрослым. Три четеврти случаев были вызваны механическими нарушениями кровати, матраса, которые привели к странгуляции и удушению ребенка.
Что делать, если упала сатурация?
Не паникуйте из-за снижения сатурации — нормальные жизненные показатели можно быстро восстановить, и даже значение 70% в течение нескольких дней совместимо с жизнью, причем шансы могут быть даже выше, если у пациента, например, хроническая обструктивная болезнь легких, и к низкому уровню кислорода его организм уже адаптировался. Сатурация может падать несколько дней.
Тем не менее, если при коронавирусе сатурация упала до 95%, 93, 90…%, а все измерения произведены верно (важно проверить, чтобы у пульсоксиметра был адекватный уровень заряда батареи, а сам прибор был зарегистрирован как медицинское изделие, а не приобретен у сомнительного производителя) — необходимо вызвать скорую помощь
Аденоиды: в чем кроется опасность?
Проблемы с аденоидами имеет каждый второй ребенок. Аденоидит – воспаление глоточных миндалин, которое чаще всего диагностируется у детей 3-7 лет и может обнаруживаться вплоть до 15 летнего возраста.
Если ваш ребенок болел простудными заболеваниями более 3 раз в году, беспокойно спит ночью и дышит при этом ртом, есть все основания предполагать, что проблема кроется именно в них. Как правило, со временем малыш переходит к ротовому дыханию и днем – ведь так ему легче дышать при воспаленных носоглоточных миндалинах. Увеличение аденоидов отчасти связано с физиологией детского организма и «переходным возрастом». Именно по этой причине у некоторых детей аденоиды, перекрывая выход в носоглотку, затрудняют естественное дыхание через нос. Кроме того, воспаленные аденоиды могут спровоцировать отит, так как находятся в непосредственной близости к «слуховой» трубе.
Нарушения физиологического дыхания зависит от степени развития аденоидита. Отоларингологи различают 4 степени заболевания:
- препятствия в процессе носового дыхания не значительны;
- аденоидная вегетация закрывает одну треть носоглотки;
- перекрыто уже две трети пространства носоглотки;
- гипертрофированные ткани полностью перекрыли носоглотку.
Таким образом, при гипертрофии аденоидов 2 степени ребенок вынужден спать с открытым ртом, а при 3 – вообще круглыми сутками, при этом добавляются уже сопение и храп во сне. Задача родителей – не пропустить процесс развития патологии, быть внимательными и наблюдательными, и своевременно отреагировав на странные симптомы во время сна, показать ребенка отоларингологу.
Синдром обструктивного апноэ сна
Считается, что синдром обструктивного апноэ сна (СОАС) встречается у 1-3% детей. Симптомы включают храп, затрудненное или ротовое дыхание во сне. Родители младенцев с выраженным СОАС могут отмечать затруднения при питании ребенка. СОАС у детей часто вызван аденотонзиллярной гипертрофией. К другим причинам относятся краниофациальная патология, ожирение и нервно-мышечные заболевания. Сообщается о высоком проценте аллергических заболеваний у детей с храпом и СОАС.
У взрослых, обструкция дыхательных путей является преходящей и часто очень выраженной. У детей, если причиной является аденотонзиллярная гипертрофия, обструкция носит постоянный характер, но менее выражена. Дети реже испытывают гиперсомноленцию (дневную сонливость), чем взрослые, однако у них часто отмечаются также энурез, повышенная потливость и задержка в развитии. СОАС. Имеются очевидные доказательства наличия СОАС у определенного процента детей, испытывающих сложности в обучении, проблемы в поведении, включая синдром гиперактивности и дефицита внимания. Диагноз ОАС ставится в педиатрической лаборатории нарушений сна с использованием ночной оксиметрии и полисомнографии. У большинства таких детей наблюдается существенное улучшение состояния после тонзиллэктомии. Последняя не показана, если причиной СОАС у ребенка является иная патология (краниофациальная аномалия, нервно-мышечные заболевания, ожирение). В этих случаях, а также, если операция по тонзиллэктомии не принесла удовлетворительного результата, можно назначить лечение CPAP – устройством, которое создает положительное воздушное давление в верхних дыхательных путях. Такая методика используется обычно у взрослых, однако показала себя эффективной и безопасной также у детей.







